Introducción
A nivel mundial el infarto de miocardio con elevación del segmento ST (IMCEST) es una de las principales causas de muerte en la población adulta1. En Europa, uno de cada 6 varones y una de cada 7 mujeres morirá por infarto de miocardio, siendo la mortalidad a 6 meses de aproximadamente un 12%1. En los últimos años su incidencia ha ido disminuyendo y se ha visto un aumento de infartos sin elevación del segmento ST2.
Widimsky et al.3 encontraron que la incidencia en Europa estaba entre 44 y 142 casos por 100,000 habitantes-año (dependiendo del país). La intervención coronaria percutánea (PCI) primaria se utilizaba en un 5 a un 92% de los casos y en un 55% de los casos de fibrinólisis, con una mortalidad intrahospitalaria entre 4.2 y 13.5% (mayor en pacientes tratados con fibrinólisis).
En los Estados Unidos el IMCEST significa el 25-40% del total de los casos de infarto de miocardio4, con una mortalidad intrahospitalaria del 5-6% y del 7-18% al año. Aproximadamente un 30% son mujeres y un 7% no recibe reperfusion5.
En Perú, no existen estudios de incidencia de IMCEST y tampoco datos del diagnóstico y el tratamiento de esta enfermedad. El registro RENIMA II6 incluyó pacientes con infarto de miocardio con y sin elevación del segmento ST, observando un porcentaje de IMCEST del 64% del total de los infartos en el estudio, pero no se detallaron las características epidemiológicas de cada tipo de infarto. Por lo tanto, el objetivo de este registro es obtener información epidemiológica del IMCEST, las características de su diagnóstico y tratamiento, las estrategias de reperfusión y los eventos adversos intrahospitalarios, para poder evaluar la calidad de la atención de esta enfermedad y propiciar mejoras en su tratamiento.
Materiales y métodos
El diseño del registro es el de un estudio observacional, prospectivo y multicéntrico. Se incluyeron todos los casos de IMCEST registrados en un año en los centros de estudio. Cuarenta y dos centros hospitalarios a nivel nacional fueron invitados al estudio, incluyendo hospitales de mayor nivel del Ministerio de Salud, seguro social (EsSALUD), de las fuerzas armadas y clínicas privadas. Veinte centros aceptaron participar en el registro.
Criterios de inclusión: pacientes mayores de 18 años, de ambos sexos, con síntomas isquémicos o equivalentes, con elevación persistente del segmento ST > 0.1 mV (o > 0.2 mV en V1 y V2) en 2 o más derivaciones contiguas, independientemente del tiempo de evolución, o con bloqueo completo de rama izquierda del haz de His, presumiblemente de novo. Criterios de exclusión: pacientes con síndrome corona- rio sin elevación del segmento ST, síndrome de Takotsubo o embolismo coronario.
Se recogieron los datos epidemiológicos, tipos y tiempos de reperfusión, características electrocardiográficas y de coronariografía (en caso de que se disponga), así como la evolución intrahospitalaria y los eventos adversos en una hoja diseñada especialmente para dicho fin; estos datos fueron enviados por vía electrónica a una base de datos creada específicamente para el registro en la ciudad de Lima.
Análisis estadístico
Las variables categóricas están expresadas en frecuencias; para la evaluación de normalidad de variables numéricas se usó el test de Shapiro-Wilk, para las variables con distribución normal se utilizaron las medias y la desviación estándar, y para las que no tenían distribución normal, las medianas y el rango intercuartil (RIQ). El análisis de las variables cualitativas se realizó a través de tablas de contingencia usando el estadístico chi-cuadrado o el test de Fisher; en caso de variables continuas se usó el test t de Student o el U de Mann-Whitney. Para evaluar las variables implicadas en el riesgo de eventos adversos, se usaron análisis uni y multivariado por regresión logística, obteniendo valores de OR e intervalos de confianza al 95%. Todos estos datos fueron analizados en el programa Stata versión 14.0.
Resultados
Entre febrero de 2016 y febrero de 2017 se registraron 396 pacientes, que conforman la población de estudio. El 79% provino del seguro social de salud, el 13% de hospitales del Ministerio de Salud, el 7% de clínicas privadas y el 1% de las fuerzas armadas y policiales. El lugar de procedencia del 51.5% de los pacientes fue la ciudad de Lima (fig. 1) y el 80% de los casos fueron tratados en centros de Lima y del Callao.
Un 21% de los casos fueron de sexo femenino. El promedio de edad fue de 64.9 años, con una desviación estándar de 12.4 (rango 30 a 98 años); un 13.9% de los casos se dio en octogenarios y un 2.3% en menores de 40 años. El sexo masculino fue el más afectado en todos los grupos etarios, excepto en el de mayores de 80 años, encontrando una tendencia al aumento de casos en mujeres conforme aumenta la edad (fig. 2).
Más de la mitad de los pacientes eran hipertensos y una cuarta parte, diabéticos; en el 91.4% de los casos, este infarto fue el primer evento coronario de sus vidas (tabla 1). El síntoma de angina típica se presentó con más frecuencia en varones (92.6 vs. 80.72; p = 0.003), sin embargo, la disnea y el síncope como síntoma inicial se presentó más en mujeres (40.96 vs. 27.1% p = 0.01 y 10.8 vs. 3.8% p = 0.02, respectivamente). Un 3.03% de los pacientes debutaron con paro cardiaco. Fue de esperar la leucocitosis > 10,000 (68% de los casos) y la hiperglucemia > 110 mg/dl (76.5%) al ingreso de los pacientes.
En el electrocardiograma de ingreso el 95.4% presentó ritmo sinusal, el 1.8% fibrilación auricular y el 2.8% bloqueo AV de ii o iii grado. La localización del infarto fue ante- rior (56.7%), inferior (41.6%) y posterior o lateral (1.2%). La fracción de eyección de ventrículo izquierdo medida por ecocardiografía después de las primeras 24 h del infarto demostró un promedio de 45.4 ± 9.9%, se encontró un 7.5% de casos con insuficiencia mitral moderada a severa y un 35.6% leve de origen isquémico.
Reperfusión
En general, 159 pacientes recibieron fibrinólisis (40.15%), 144 PCI primaria hasta 24 h de iniciado el infarto (36.4%), 51 (12.9%) estrategia farmacoinvasiva (coronariografía entre las 3 y las 24 h posfibrinólisis exitosa), 6 cirugía de revascularización coronaria (1.52%) y 25 (6.3%) coronariografía desde las 24 a las 72 h de inicio del cuadro como primeras estrategias de manejo. En 62 casos (15.66%) no se administró ningún tipo de terapia de reperfusión.
En las primeras 12 h de inicio de los síntomas, el 67% recibió alguna terapia de reperfusión (38% fibrinólisis y 29% PCI primaria); este porcentaje aumentó a un 76% si alargamos la observación hasta las primeras 24 h (fig. 3), siendo el principal motivo de no intentar reperfundir el miocardio, la llegada tardía del paciente al centro hospitalario (más de 12 h después del inicio de los síntomas) (tabla 2).
El porcentaje de transferencias para tratamiento de reperfusión (fibrinólisis, PCI, farmacoinvasiva o PCI de rescate) a otros centros con mayor capacidad resolutiva fue de 67% y la mediana de tiempo de transferencia fue de 2 h (RIQ 1-6 h).
Fibrinólisis
La tasa de éxito de la fibrinólisis (medida por la caída del segmento ST > 50% del basal) fue del 65.4%. El fibrinolítico más usado fue alteplasa, con un 98.7% de los casos; en el resto se usó tenecteplasa. El uso de doble antiagregación plaquetaria desde el inicio llegó al 98%, el uso de anticoagulación óptima (bolo más infusión de heparina no fraccionada o heparina de bajo peso molecular intravenosa y subcutánea) solo llegó al 44%, el uso de estatinas en la primeras 24 h, al 59%, el betabloqueo al ingreso, al 9% y los IECA/ARA-II al ingreso, al 10%.
Del grupo con reperfusión exitosa con el fibrinolítico, el 48.5% pasaron a estrategia farmacoinvasiva, el 12% a coronariografía entre 24 y 72 h y el 9.5% a coronariografía pasadas las 72 h; el 29.5% no recibieron más tratamiento. En caso de fibrinólisis no exitosa, el 38.9% fueron a PCI de rescate, el 7%
a coronariografía después de las 24 h, el 11% a coronariografía pasadas las 72 h y un 43% no recibieron más tratamientos complementarios de reperfusión.
Intervención coronaria percutánea
Un 29.3% de los pacientes fue tratado con PCI primaria en las primeras 12 h del infarto. De forma global, en el 54.6% de los casos (216 pacientes) se realizó algún procedimiento coronario (PCI primaria, de rescate o farmacoinvasiva) en las primeras 24 h de inicio del infarto. El tiempo de transferencia para PCI primaria de un centro sin capacidad para tratamiento invasivo a otro de mayor nivel fue en promedio de 2.9 h.
En un 57% de los casos la arteria responsable del infarto (ARI) fue la descendente anterior, en un 33% la coronaria derecha y en un 8% la circunfleja; en un 0.5% de los casos (un paciente) no se encontraron lesiones coronarias. La tasa de éxito de la angioplastia (flujo TIMI 3) fue del 82.2%. En un 60% de los casos se colocaron stents medicados y el 53.7% de los estudios presentaban otras lesiones coronarias fuera de la ARI, que se revascularizaron en un 67% antes del alta (51.2% por vía percutánea y 16.2% por vía quirúrgica); de este grupo, en un 20% (12 pacientes) se realizó angioplastia a otras arterias durante la misma angioplastia primaria de la ARI.
Se realizó coronariografía más de 24 h después del inicio de los síntomas en 87 pacientes (20.9%): en 40 posfibrinólisis (10.1%) y en 47 (11.8%) como manejo inicial.
La cirugía de revascularización coronaria fue el procedimiento final de revascularización en 38 pacientes (9.5%), que incluyó cirugía de la ARI (7 casos) y de lesiones en otras arterias coronarias diferentes a la ARI, que no podían ser revascularizadas percutáneamente.
Llama la atención el bajo porcentaje de aplicación adecuada de anticoagulación adjunta a la fibrinólisis, que solo llegó a un 44%. Aunque en el 65% del total de fibrinolisados se logró una lisis exitosa por criterio electrocardiográfico, en el subgrupo de pacientes con estrategia farmacoinvasiva que recibieron anticoagulación adecuada durante la fibrinólisis, la patencia de la ARI (TIMI 3) pre-PCI fue del 73.9% vs. los mal anticoagulados, donde la patencia de la ARI llegó a un 25% (OR para patencia de ARI con buena anticoagulación: 2.9; IC 95% 1.4-5.8; p = 0.005).
Demoras en la reperfusión
Los tiempos desde el inicio de la isquemia a la reperfusión y las demoras en su aplicación (tabla 3) son importantes como medidas de la capacidad del sistema de salud para hacer frente a un infarto. Como se observa, el 50% de los pacientes tiene un tiempo de isquemia de entre 3.7 y 10.3 h; el 50% de la población tiene el primer contacto con los servicios médicos entre 1.4 y 5 h. El tiempo intrahospitalario puerta-aguja está por encima de lo recomendado por las guías europeas1, aunque el tiempo puerta-balón en promedio fue menor de 90 min para PCI primaria. En el grupo de pacientes que fueron a PCI primaria entre las 12 y las 24 h, la mediana de demora del paciente fue de
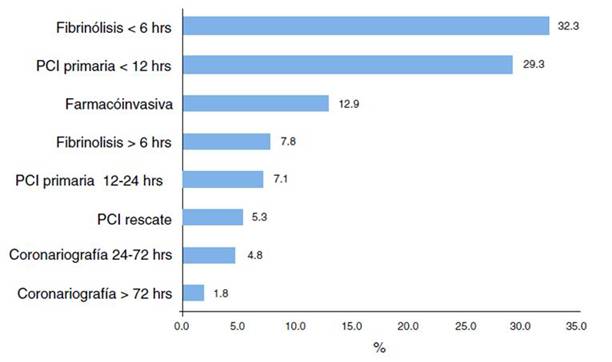
Figura 3 Terapias de reperfusión administradas en la población total del registro. PCI: intervención coronaria percutánea
3 h, pero el retraso entre el primer contacto médico hasta la reperfusión fue en la mitad de los casos de entre 9.5 y 14 h (mediana de 12.5 h), esto debido a la gran cantidad de pacientes admitidos en hospitales sin capacidad de intervencionismo (74.3% de pacientes), que tuvieron que se transferidos a otros centros para PCI, siendo la causante de esta demora la transferencia no oportuna.
Eventos adversos
Un 36.9% de los casos presentaron algún evento adverso durante la hospitalización (tabla 4). La frecuencia de reinfarto fue de un 2.2% (9 pacientes: 4 posfibrinólisis, 2 post-PCI > 12 h y 3 que no fueron inicialmente reperfundidos durante las primeras 24 h).
Se encontró un 4.5% de casos de angina recurrente (18 pacientes), 7 de ellos (39%) posfibrinólisis, 5 (28%) tuvieron PCI entre 24 a 48 h por este motivo y 6 (33%) no fueron reperfundidos, por lo que se realizó coronariografía pasadas las 72 h.
El choque cardiogénico por disfunción ventricular se presentó en 36 pacientes (9.09%) y por complicación mecánica en 7 (1.8%); un 27% tenían más de 80 años, un 62% por infartos de pared anterior y un 39.5% no fueron reperfundidos (p = 0.000).
Uno de cada 4 pacientes (25%) desarrolló síntomas de insuficiencia cardiaca postinfarto durante la hospitalización; la mitad de los casos en pacientes entre los 61 y los 79 años y el 22% en octogenarios. En pacientes no reperfundidos en las primeras 24 h el porcentaje llegó al 42.7% frente al 19.3% en pacientes que sí fueron reperfundidos en ese lapso de tiempo (p = 0.000).
Las complicaciones neurológicas (accidente cerebrovascular) se presentaron en 5 pacientes (1.27% de los casos), todos con antecedente de hipertensión; de ellos, 2 casos fueron hemorrágicos y se presentaron dentro de las 24 pri- meras horas posfibrinólisis. La mortalidad cardiovascular en este subgrupo fue del 40%.
La mediana de días de hospitalización fue de 6 días (RIQ 5-10) y la de hospitalización en cuidados intensivos de 3 días (RIQ 2-5). Solamente 90 pacientes fueron admitidos a programas de rehabilitación cardiaca postalta (todos, del Instituto Nacional Cardiovascular).
La mortalidad intrahospitalaria fue del 10.8% (43 pacientes), un 10.1% de causa cardiovascular y un 0.7% de causa infecciosa. El choque cardiogénico (11% del total de los casos) fue la primera causa de muerte (67.5%) (fig. 4). El grupo etario con mayor mortalidad fue el octogenario, con un 27.3% en comparación con el 9.4% del grupo entre 61 y 79 años; el 4.26% en el grupo entre 41 y 60 años y el 11.1% en los menores de 40 años (p = 0.0001). La mortalidad cardiovascular intrahospitalaria aumentó a medida que el tiempo de isquemia hasta la reperfusión se prolongó, sobre todo en pacientes a los que se realiza PCI primaria (fig. 5).
Hubo 16 fallecidos en el grupo de fibrinólisis (10%) y 5 en el grupo de PCI (4%), lo que nos da un riesgo aparente de 2.3 veces más posibilidad de morir durante la hospitalización si la terapia inicial es fibrinólisis (IC 95% 0.8-6.19; p = 0.058); de igual manera, se encontró más frecuencia de evento cerebrovascular hemorrágico, reinfarto y angina recurrente posfibrinólisis.
La estrategia farmacoinvasiva disminuyó el riesgo de reinfarto en un 30% (OR 0.7; IC 95% 0.07-6.62; p = 0.61) y de angina recurrente en un 89% (OR 0.11; IC 95% 0.01-0.72; p = 0.022); sin embargo, no influyó en la mortalidad intra- hospitalaria (OR 0.65; IC 95% 0.2-1.9; p = 0.324).
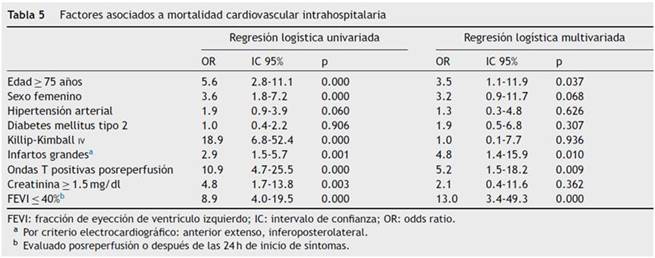
El análisis de regresión logística multivariado encontró que los mayores de 75 años, los infartos grandes (anterior extenso e inferoposterolateral), la ausencia de T negativas en el electrocardiograma posreperfusión y la fracción de eyección de ventrículo izquierdo < 40% son factores asociados de manera independiente a una mayor mortalidad (tabla 5). Así mismo, mostró que la administración de reperfusión en las primeras 12 h disminuye un 52% la posibilidad de muerte intrahospitalaria (IC 95% 0.25-0.93; p = 0.030), lo que nos obliga a buscar los mecanismos para que los pacientes sean reperfundidos en este lapso de tiempo.
En cuanto a la medicación al alta de los pacientes, el 97.1% recibió doble antiagregación plaquetaria, el 96.6% estatinas, el 86.7% betabloqueadores y el 84.4% IECA/ARA-II (en el grupo con indicación para su uso).
Discusión
Tal como se observa en registros internacionales2,5,7---9, el IMCEST en el Perú es una afección predominante del sexo masculino, siendo el grupo de edad más afectado aquel entre los 60 y los 80 años. Al igual que en otros estudios7,8,10, se ha demostrado que la fibrinólisis en comparación con la PCI conlleva más riesgo de reinfarto, revascularización, sangrado intracraneal y muerte.
En el registro RENASICA II de México9 se encontró un 37% de pacientes con IMCEST fibrinolisados, similar al 38% encontrado en nuestro registro; además, un 15% recibieron PCI primaria o facilitada, que contrasta con el 29% de casos en PERSTEMI. Esta diferencia tal vez se deba al momento en que se desarrolló el estudio mexicano (hace 12 años). Sin embargo, en el estudio RENASICA III11 (2015) encontraron frecuencias similares a las nuestras en cuanto a sexo y edad (78% en varones con una edad promedio de 61 años), con una frecuencia de uso de fibrinólisis del 37.6% y de PCI primaria del 15%. Los mismos autores llegan a la conclusión de que la causa de este porcentaje bajo de PCI sería la cantidad de centros hospitalarios sin capacidad de intervencionismo que se incluyó en su registro. En cuanto a los tiempos puerta-aguja y puerta-balón, sus resultados son similares a los nuestros (45 min (RIQ 20-90 min) y 100 min (RIQ 50-270 min), respectivamente), pero su tiempo total de isquemia fue de 3.3 h frente a las 6 h de nuestro registro. Se encontraron similares frecuencias de mortalidad, choque cardiogénico y eventos cerebrovasculares, pero menor incidencia de falla cardiaca postinfarto (tal vez relacionada con su tiempo de isquemia menor al nuestro).
En Brasil (Salvador de Bahía), en el año 2013 se observó que la tasa de reperfusión en las primeras 12 h de IMCEST fue del 75.6% gracias a un sistema en red adecuado para la aplicación de terapias de reperfusión12; en nuestro registro fue del 67.9%, lo que nos indica que aún falta mejorar las estrategias de diagnóstico y transporte para optimizar el porcentaje de reperfusión temprana.
En el registro RENIMA II de 2010 se encontró un 17.5% de casos de pacientes fibrinolisados, con una mortalidad del 8.3% en este grupo6. Debido a que en el análisis de este estudio se mezclaron pacientes con ST elevado y ST no elevado, no podemos comparar sus resultados con los obtenidos en el presente estudio, dirigido exclusivamente a pacientes con IMCEST.
Lamentablemente no tenemos un sistema de salud capaz de hacer diagnóstico electrocardiográfico en la ambulancia (0% de tomas de EKG antes de llegar al hospital), y mucho menos para la aplicación de fibrinólisis extrahospitalaria13. El tratamiento médico complementario al infarto con IECA o ARA-II, betabloqueadores y estatinas según las guías1,4 y estudios respectivos14---18 llegaron a ser indicados en más del 80% de los casos, de forma similar al estudio RENASICA

Figura 5 Mortalidad cardiovascular intrahospitalaria según el tiempo de isquemia y la estrategia de reperfusión. PCI: intervención coronaria percutánea.
III11, salvo por un mayor porcentaje de indicación de beta- bloqueo en nuestro estudio; esto puede deberse a la mayor cantidad de pacientes enrolados en hospitales universitarios capitalinos, con más adherencia a las guías.
El hecho de que la primera causa de no recibir reperfusión sea la demora del paciente en acudir al centro de salud habla de la necesidad de fomentar programas de educación a nivel nacional sobre el reconocimiento temprano de los síntomas de infarto; pero las 2 causas siguientes: demora en el traslado y falta de logística para administrar alguna terapia de reperfusión, juntas ocupan el primer lugar y nos indican la deficiente organización de los sistemas de salud en el Perú, la carencia de fármacos apropiados y, sobre todo, la falta de salas de hemodinámica que atiendan permanente- mente (solo el Instituto Nacional Cardiovascular atiende de esta manera en la seguridad social; en cuanto al Ministerio
de Salud, solo 2 centros tienen servicios de hemodinámica y no están activos todo el día).
La Asociación de Cuidado Cardiovascular Agudo de la Sociedad Europea de Cardiología publicó los indicadores de calidad para el manejo del infarto agudo de miocardio19; con base en estos indicadores encontramos que el 75% de los pacientes elegibles de reperfusión < 12 h en nuestro estudio, la reciben (sea fibrinólisis o PCI primaria). Este valor puede estar sobreestimado debido a la poca representatividad de los pacientes del interior del país en el registro, donde la falta de insumos puede jugar un papel importante en disminuir ese porcentaje. El hecho de que la proporción de pacientes con tiempos intrahospitalarios adecuados con fibrinólisis (puerta-aguja < 30 min) solo fuera del 16% y con PCI (puerta-balón < 60 min) solo fuera del 52% nos habla de que se deben mejorar los procesos de reperfusión intrahospitalarios, sobre todo en lugares sin acceso a laboratorios de hemodinámica.
Varios metaanálisis20,21 y estudios22,23 sobre la estrategia farmacoinvasiva han demostrado que esta disminuye la tasa de reinfarto y angina recurrente en comparación con el manejo convencional posfibrinólisis, lo cual se confirma en nuestro estudio.
La presencia de choque cardiogénico fue similar a lo publicado por Jeger et al.24 (10.8 vs. 8.3%), aunque como causa de muerte, fue mucho mayor (67.4 vs. 47.7%).
La presencia de ondas T negativas postrombolisis25---27 ha sido relacionada con patencia de la ARI y con reperfusión exitosa, razón por la cual se decidió tomar como variable a analizar, encontrando que la presencia de ondas T negativas post-PCI o fibrinólisis es un factor independiente de disminución de la mortalidad cardiovascular intrahospitalaria.
Limitaciones del estudio
A pesar de haber convocado a numerosos centros del interior del país, no todos pudieron cumplir con las metas del registro. Este bajo porcentaje de pacientes enrolados fuera de la capital (20%), donde las condiciones sanitarias para el diagnóstico y el tratamiento del IMCEST son aún precarias, hace que nuestros resultados no necesariamente reflejen la situación de esta enfermedad a nivel nacional.
Conclusiones
El IMCEST en Perú afecta con más frecuencia a varones de entre 60 y 70 años. El tratamiento de reperfusión inicial predominante es la fibrinólisis, seguida por la angioplastia primaria y la estrategia farmacoinvasiva. El motivo principal de la falta de administración de tratamiento de reperfusión fue la demora (> 12 h) desde el inicio de los síntomas hasta el primer contacto médico. La causa más frecuente de muerte intrahospitalaria es el choque cardiogénico.
Los sistemas de transporte aún son deficientes para lograr tiempos adecuados de reperfusión, razón por la cual se debe mejorar su implementación, así como aumentar las salas de hemodinámica con atención permanente para optimizar el manejo de los pacientes con IMCEST a nivel nacional.











 nueva página del texto (beta)
nueva página del texto (beta)