Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Salud Pública de México
versión impresa ISSN 0036-3634
Salud pública Méx vol.53 supl.2 Cuernavaca ene. 2011
ARTÍCULO DE REVISIÓN
The health system of Uruguay
Daniel Aran, Lic en Ec; Hernán Laca, MC.
Consultor
RESUMEN
En este trabajo se describe el sistema uruguayo de salud: su estructura y cobertura, sus fuentes de financiamiento, el nivel y distribución del gasto en salud, los recursos físicos, materiales y humanos de los que dispone, las actividades de rectoría que en él se desarrollan, las instituciones encargadas de generar la información y la investigación, y el nivel de participación de los ciudadanos en la operación y evaluación del sistema. También se describen las innovaciones más recientes, incluyendo la creación del Sistema Nacional Integral de Salud, el Seguro Nacional de Salud, el Fondo Nacional de Salud y el Programa Integral de Atención a la Salud. Finalmente se discute el impacto que estas innovaciones han tenido en el gasto en salud, en la justicia en el financiamiento del sistema, en los niveles de cobertura y en los principales indicadores de salud.
Palabras clave: sistema de salud; seguridad social; Uruguay
ABSTRACT
This paper describes the Uruguayan health system, including its structure and coverage, its financial sources, the level and distribution of its health expenditure, the physical, material and human resources available, its stewardship functions, the institutions in charge of information and research, and the level and type of citizen's participation in the operation and evaluation of the system. The most recent policy innovations are also discussed, including the creation of the National Comprehensive Health System, the National Health Insurance, the National Health Fund and the Comprehensive Health Care Program. Finally, the impact of these innovations in health expenditure, fairness of health financing, coverage levels and main health indicators is analyzed.
Key words: health system; social security; Uruguay
Contexto
Demografía
Uruguay cuenta con una población de 3 344 938 habitantes. Cerca de 95% de la población (3 127 318 personas) reside en áreas urbanas y solamente 206 734 viven en el medio rural.1
La mayor parte de la población del Uruguay (88%) es de ascendencia europea y sólo 8% de los uruguayos son mestizos. Existe además una pequeña minoría (4%) de afrodescendientes.1
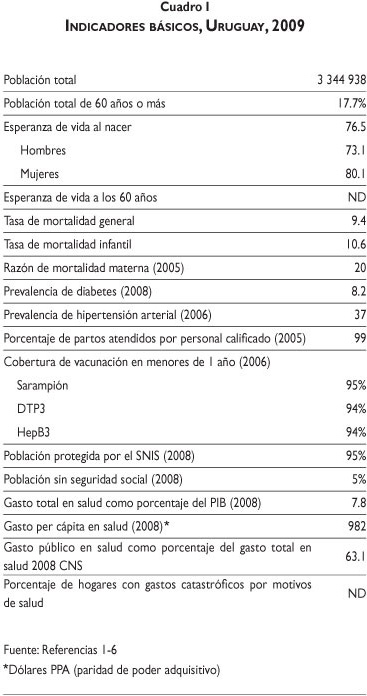
Uruguay presenta un patrón demográfico atípico para la región. La distribución por edades de la población uruguaya es demográficamente envejecida, situándose en la etapa de transición demográfica avanzada. La etapa actual se caracteriza por cifras bajas de fecundidad y un paulatino envejecimiento por la cúspide de la pirámide poblacional debido a una consistente reducción de la mortalidad. La población de 60 años y más representa 17.7% de la población total, mientras que la población menor de 15 años representa 23.1% de la población total.
La esperanza de vida estimada para 2009 en Uruguay es de 76.5 años, siendo de 73.1 en hombres y 80.1 en mujeres, una brecha de 7 años.1
Condiciones de salud
El análisis de más de dos décadas de estadísticas nos indica que las principales causas de muerte en Uruguay se mantienen estables, con un predominio neto de las enfermedades del sistema circulatorio y las neoplasias, un incremento de otras causas de muerte, como los trastornos mentales, las enfermedades del aparato respiratorio y las causas extremas de morbilidad y mortalidad, y un descenso en la frecuencia y letalidad de las enfermedades infecciosas. Las principales causas de muerte corresponden a enfermedades del sistema circulatorio y los diferentes tipos de cáncer, mientras que las enfermedades infecciosas actualmente explican menos de 2% de las muertes en Uruguay.
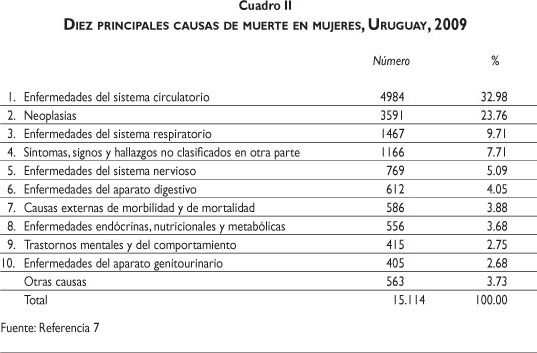
Las tres principales causas de muerte en mujeres en Uruguay son similares a las de los hombres, con mayor predominio de las enfermedades del sistema circulatorio (32.98%), seguida de las neoplasias (23.76%) y las enfermedades del sistema respiratorio (9.71%) (cuadro II).
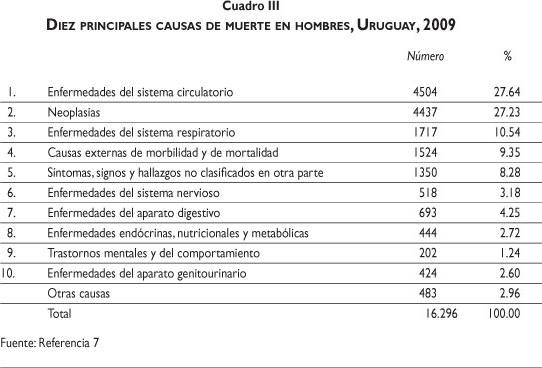
Las enfermedades del sistema circulatorio son las principales causas de muerte en hombres (27.64%), seguidas por las neoplasias (27.23%) y las enfermedades del sistema respiratorio (10.54%). Destaca la presencia en cuarto lugar dentro de las causas de muerte en hombres de las causas externas de morbilidad y mortalidad (9.35%), debidas principalmente al aumento de los accidentes de tránsito vehicular (cuadro III).
Las encuestas de salud poblacional indican que más de 90% de la población presenta al menos uno de los factores de riesgo asociados a las enfermedades no transmisibles más comunes: 33% de los uruguayos son fumadores, 53% consumen alcohol de manera habitual y 35% son sedentarios.7 Además, 37% de los adultos son hipertensos y 54% padecen sobrepeso u obesidad.
La tasa de mortalidad infantil en Uruguay es inferior al promedio latinoamericano (14 por 1000 nacidos vivos en 2008) desde hace décadas y ha seguido mostrando una tendencia descendente.4 Sin embargo, persisten importantes diferencias entre departamentos. El departamento Treinta y Tres, por ejemplo, presenta cifras superiores a 26 por 1000 nacidos vivos.9
La tasa de mortalidad materna es de 20 por 100 000 nacidos vivos.4 La primera causa directa de mortalidad materna es el aborto inseguro, que en 2007 concentró 25% de las muertes maternas.
La epidemia de VIH/SIDA en Uruguay es de tipo concentrado, con una prevalencia inferior a 1% en la población general y una prevalencia mayor de 5% en las llamadas poblaciones más expuestas, como hombres que tienen sexo con hombres, trabajadores sexuales y personas privadas de libertad.9 Estudios realizados en 2008 muestran una seroprevalencia en trabajadores sexuales masculinos y en hombres que tienen sexo con hombres en Montevideo y áreas metropolitanas de 19.3 y 9.5%, respectivamente.11,12
Estructura y cobertura
El Sistema Nacional Integrado de Salud (SNIS) está compuesto por un sector público y un sector privado.El principal prestador de servicios públicos es la Administración de Servicios de Salud del Estado (ASSE), que cuenta con una red de establecimientos de cobertura nacional en la que se atiende alrededor de 37% de la población, básicamente las personas de escasos recursos sin cobertura de la seguridad social. La Universidad de la República, que cuenta con servicios en los tres niveles de atención en su Hospital de Clínicas, apoya a la ASSE en esta tarea. Las intervenciones de alta complejidad y alto costo se llevan a cabo en los Institutos de Medicina Altamente Especializada (IMAE) que son hospitales o clínicas especializadas, que pueden ser de origen público o privado.
Hay otros proveedores de servicios para grupos específicos dentro de los que destacan la Sanidad de las Fuerzas Armadas, dependiente del Ministerio de Defensa, y la Sanidad Policial, dependiente del Ministerio del Interior, que cubren alrededor de 5% de la población.
El Banco de Previsión Social (BPS) cuenta con un servicio materno infantil que ofrece atención ambulatoria a los cónyuges e hijos de hasta seis años de edad de los beneficiarios del seguro de enfermedad que no cuentan con cobertura dentro del sector privado.
El Banco de Seguros del Estado brinda asistencia a todas las personas que sufren accidentes laborales a través de la Central de Servicios Médicos en Montevideo y de convenios realizados con las IAMC en el interior del país.
También integran el sector público las empresas o entes públicos (energía eléctrica, petróleo, agua, bancos) que destinan al cuidado y promoción de la salud de sus funcionarios parte de los ingresos recibidos por concepto de ventas de sus servicios.
Finalmente, en el interior del país las intendencias municipales ofrecen servicios de atención primaria a la población de menores recursos.
La prestación de servicios privada la dominan las Instituciones de Asistencia Médica Colectiva (IAMC), que son asociaciones de profesionales privadas sin fines de lucro que ofrecen atención integral a 56% de los uruguayos, los beneficiarios de la seguridad social. La mayoría de estas instituciones cuentan con unidades de atención propias. Estas instituciones también actúan como un seguro voluntario de la población con capacidad de pago. Las IAMC están agrupadas en asociaciones de establecimientos de salud del sector privado sin fines de lucro tales como la Federación Médica del Interior (FEMI), la Unión de la Mutualidad del Uruguay (UMU) y el Plenario de IAMC.
Las ASSE y las IAMC reciben del FONASA pagos per cápita de acuerdo con el riesgo de la población cubierta y las metas asistenciales establecidas por el MSP. A cambio de esto se comprometen a ofrecer atención integral a los usuarios.
El sector privado cuenta también con los llamados Seguros Privados, que son empresas privadas lucrativas que brindan atención a cambio del pago de primas cuyo monto depende del nivel de riesgo de los asegurados. Estos seguros cubren alrededor de 2% de la población. En este sector se incluyen también clínicas y hospitales privados que se financian con pagos de bolsillo y pagos de los seguros privados.
Dentro del sector privado se están ofreciendo asimismo las llamadas emergencias móviles, que son seguros de servicios parciales de salud que incluyen asistencia médica de emergencia y servicios de baja complejidad que se prestan a domicilio, en policlínicas o incluso a través de consultas telefónicas.
¿En qué consisten los beneficios?
La red de establecimientos de la ASSE y las IAMC, y ciertos Seguros Privados prestan una canasta de servicios integrales conocida como Plan Integral de Atención a la Salud (PIAS).13 Independientemente del prestador que hayan escogido, todos los integrantes del SNIS acceden a la misma canasta de intervenciones, que incluye, entre otros, los siguientes servicios: asistencia ambulatoria convencional y asistencia hospitalaria en medicina general y/o familiar, cirugía general, gineco-tocología y pediatría; asistencia ambulatoria convencional y asistencia hospitalaria en diversas especialidades no quirúrgicas y quirúrgicas; asistencia de emergencia en medicina general, pediatría, cirugía y gineco-tocología, y asistencia de urgencia domiciliaria en medicina general y pediatría.
El sector privado de seguros ofrece diversos esquemas de cobertura dependiendo del tipo de contratos suscritos.
Las actividades de promoción de la salud y prevención de enfermedades son responsabilidad del MSP.
¿Quiénes son los beneficiarios?
La implementación del SNIS en 2008 implicó la universalización de la cobertura de atención a través del Seguro Nacional de Salud (SNS). Son usuarios del SNIS todas las personas que residen en el territorio nacional y se registren en forma espontánea o a solicitud de la Junta Nacional de Salud en una de las entidades prestadoras de servicios de salud: la ASSE, las IAMC y los Seguros Privados.
Los principales beneficiarios de SNIS son:
• los trabajadores en relación de dependencia públicos y privados, que aportan al sistema en función de sus ingresos y que reciben atención en las IAMC o en la red de establecimientos de ASSE;
• los hijos de estos últimos trabajadores menores de 18 años o mayores de esa edad con discapacidad, incluyendo a los del cónyuge o concubino;
• los hijos de estos trabajadores de 18 años y mayores, hasta cumplir los 21 (opcional), que pagan una cuota diferencial (igual a la cuota de salud establecida) además del aporte al Fondo Nacional de Recursos;
• los jubilados, cuyos ingresos totales no superen en 2.5 la Base de Prestaciones y Contribuciones (BPC)14 mensuales y que además integren hogares donde el promedio de ingresos por todo concepto por integrante no supere los 2.5 BPC mensuales.

Son también beneficiarios del SNIS los trabajadores del sector informal de la economía, los desempleados y los ciudadanos uruguayos que están fuera del mercado de trabajo y sus familias. La ASSE ampara a esta población que no cotiza a la seguridad social y no cuenta con ingresos suficientes para adquirir un seguro privado.
Las personas carentes de recursos o trabajadores informales que no aportan al sistema reciben cobertura en la red de establecimientos de ASSE, siendo financiados por recursos provenientes del presupuesto nacional.
Las personas con capacidad de pago pueden acceder a la cobertura total en forma voluntaria con la contratación del seguro directamente en las IAMC
Financiamiento
¿Quién paga y cuánto?
FONASA se financia con las aportaciones obligatorias de los trabajadores y las empresas, las aportaciones del Estado y las personas públicas no estatales, y las aportaciones de los jubilados.
La contribuciones patronales representan 5% de las retribuciones pagadas, con las siguientes particularidades: a) los patronos de empresas unipersonales rurales, si optan por la cobertura de salud bonificada, aportarán 45% de la cuota mutual y aquellos que tengan hijos menores a cargo o mayores con discapacidad aportarán 60% del valor de la cuota mutual; b) los propietarios de empresas unipersonales que no tengan más de un trabajador subordinado y estén al día con sus aportes al sistema de la seguridad social, realizarán solamente los aportes personales y patronales al FONASA, (9.5% u 11%) sobre un valor base de cálculo para tener derecho a la cobertura suya y de sus hijos menores de 18 años.
Los trabajadores aportan un porcentaje de sus salarios: 6% aquellos trabajadores cuyos salarios mensuales superan un umbral mínimo y tienen hijos menores de 18 años o mayores de esa edad con discapacidad; 4.5% aquellos trabajadores cuyos salarios mensuales superan un umbral mínimo y no tienen hijos, y 3% aquellos trabajadores de menores ingresos independientemente de si tienen hijos o no.
Los trabajadores independientes pueden contribuir al sistema para contar con el SNS mediante el pago de una cuota que les permite afiliarse a la ASSE o a una IAMC.
Los trabajadores de la economía informal, los desempleados y las personas que están fuera del mercado de trabajo no contribuyen al SNIS pero reciben sus beneficios.
El financiamiento del gasto de Sanidad Militar y Sanidad Policial está incluido en los presupuestos del Ministerio de Defensa y del Interior respectivamente. Situación similar se da con los gastos del Hospital Universitario: están incluidos en el presupuesto de la Universidad de la República. FONASA está analizando incluir los beneficiarios y financiamiento de estas tres instituciones en el mediano plazo.
El Fondo Nacional de Recursos (FNR) asegura la cobertura de las intervenciones catastróficas, financiando las intervenciones de alta complejidad tecnológica y alto costo. Este fondo se financia con contribuciones de todos los afiliados al sistema. Si se cotiza a través de una IAMC, ésta hace la retención que vierte en el FNR. Para el caso de los beneficiarios públicos, sea trabajador formal o informal, el tesoro nacional hace la contribución. El valor de la cotización lo fija el Poder Ejecutivo.
La cotización a un seguro voluntario se hace de dos formas: el beneficiario paga una cuota directamente a las IAMC o, en el caso de los trabajadores formales que cotizan FONASA, ésta es la que compra el paquete de servicios en las IAMC o la ASSE.
Las instituciones prestadoras de servicios de atención reciben pagos per cápita de acuerdo con el riesgo de la población cubierta y las metas asistenciales establecidas por el MSP. A cambio de esto, las instituciones públicas y privadas ofrecen atención integral a los usuarios, quienes tendrán libertad en la elección del prestador de atención.
El sector privado se financia con fondos de los hogares que se utilizan en los pagos de bolsillo y las primas de los seguros privados.
¿A cuánto asciende el gasto en salud?
Según estimaciones de la OMS, el gasto en salud en 2008 ascendió al 7.8% del PIB.5 El gasto per cápita fue de 982 dólares PPA. El gasto público concentró 63.1% del gasto total. De 2005 a 2008 el gasto en salud en Uruguay ha crecido de manera consistente.
Recursos
¿Con qué infraestructura se prestan los servicios de salud?
El sistema de salud de Uruguay cuenta con 105 hospitales de los cuales 56 son públicos, 48 privados y uno universitario. La mayoría de los hospitales privados son propiedad de las IAMC.
En 2008 el número de camas disponibles fue de 11 132, incluyendo las camas destinadas a asilos de ancianos y asilos de personas con deficiencia mental.
¿Con qué recursos humanos se prestan los servicios?
Según datos de la Encuesta Continua de Hogares del Instituto Nacional de Estadística, en 2008 trabajaban en el sector salud uruguayo 43 327 personas, que representan 8.1% de la población empleada (cuadro IV). De ese gran total, 20 031 son médicos y 10 168 enfermeras.
Si se compara la disponibilidad de médicos con otros países de América Latina, se observa que Uruguay se ubica en segundo lugar, detrás sólo de Cuba, con casi 3.9 médicos por 1000 habitantes.4 En disponibilidad de enfermeras se ubica en noveno lugar con 1.02 enfermeras por 1000 habitantes.
Existen en Uruguay dos facultades de medicina, una pública y otra privada. La Facultad de Medicina de la Universidad de la República (UDELAR) fue creada en 1875 y de los 1 200 estudiantes que ingresan anualmente, sólo la mitad se gradúan como médicos al término de sus estudios. A nivel de posgrado, su escuela de graduados ofrece estudios de maestría en administración de servicios de salud y toda la variedad de especialidades médicas. La única facultad de medicina privada es la del Instituto Universitario CLAEH del que egresa un número de estudiantes sensiblemente menor al de la Facultad de Medicina de la UDELAR.
La Facultad de Enfermería de la UDELAR ofrece estudios de licenciatura en enfermería con duración de cuatro años y un semestre y estudios de auxiliar de enfermería de dos años y un semestre. En el sector privado, la Facultad de Enfermería y Tecnologías de la Salud de la Universidad de la Conferencia Episcopal Uruguaya también ofrece la carrera de enfermería a nivel de licenciatura y una modalidad de profesionalización de los auxiliares de enfermería, así como diplomas y cinco especializaciones a nivel de posgrado, entre las que destaca una especialización en gestión de servicios de salud.
¿Cuánto se gasta en medicamentos y cuál es el nivel de acceso a ellos?
Entre 2000 y 2005 Uruguay dedicó 14% del gasto total en salud a la compra de medicamentos.15
El SNIS cuenta con un listado nacional de medicamentos esenciales que se revisa por lo menos una vez al año y que guía la prescripción de estos insumos en las unidades de la ASSE. Las IAMC cuentan con sus propios listados.
En mercado uruguayo de medicamentos circulan alrededor de 7 500 productos farmacéuticos registrados, 80% de los cuales son medicamentos genéricos y 20% medicamentos de marca.15
¿Quién genera la información y quién produce la investigación?
La información relevante para el funcionamiento eficaz del sistema de salud en Uruguay es de tres órdenes: información sobre salud poblacional (estadísticas vitales y enfermedades de notificación obligatoria), información de los prestadores públicos (ASSE y otros) e información sobre los prestadores privados de salud (IAMC y los seguros privados integrales, parciales y de emergencias).
La información sobre estadísticas vitales (natalidad y mortalidad), enfermedades de notificación obligatoria y proveedores de atención a la salud pertenecientes al sector público la recaba, procesa y analiza la Dirección General de Salud (DIGESA) del MSP a través del Sistema de Vigilancia de la Salud y del Sistema de Vigilancia Epidemiológica.
La recopilación, procesamiento y análisis de la información del sector privado es responsabilidad del Sistema Nacional de Información (SINADI). Su objetivo fundamental es proporcionar información al MSP para evaluar el desempeño de las instituciones privadas y del sector en su conjunto. Hasta 2006 el SINADI recopiló información sobre recursos humanos, tasas moderadoras y estructura de costos de atención a los afiliados a las diversas instituciones. La información recabada se divide en asistencial y económico-financiera. La primera se centra en indicadores como la producción y el uso de servicios, la utilización de recursos, la calidad de las prestaciones y la accesibilidad. La información económico-financiera se refiere a indicadores de rentabilidad, estructura de ingresos, de egresos y de pasivo, liquidez y solvencia.
Desde 2006 el MSP ha impulsado la consolidación del sistema de información en salud mediante el establecimiento de la historia clínica electrónica (datos clínicos, sociales y financieros referidos a la salud procesados por medios informáticos) de todas las personas desde el periodo perinatal hasta su muerte.
La investigación en salud en Uruguay se lleva a cabo en instituciones académicas como la Facultad de Medicina, la Facultad de Química y la Facultad de Ciencias de la Universidad de la República. Como resultado de la cooperación entre Francia y Uruguay, recientemente se abrió una filial del Instituto Pasteur en Montevideo con la finalidad de contribuir al desarrollo de la investigación biomédica mediante la instalación de tecnología moderna y de programas de investigación y educación.
Entre las dificultades que enfrenta el sistema de salud uruguayo con respecto al desarrollo de la investigación en salud destaca la poca consistencia entre las necesidades de salud de la población uruguaya, las agendas de investigación y las prioridades de los tomadores de decisiones. Esto desemboca en la baja utilización de los resultados de la investigación en el diseño e implantación de los programas y de políticas de salud, a lo cual se suma cierta dificultad en el acceso a la información en salud y los escasos recursos que se invierten en investigación en salud pública, tanto en el área de epidemiología como en el área de sistemas de salud.
Rectoría
¿Quién pone orden en el sector salud y cómo se regula la atención?
El MSP desarrolla sus actividades de rectoría a través de dos instancias: la Junta Nacional de Salud (JUNASA), articuladora del SNIS, y la Dirección General de Salud (DIGESA), el principal agente sanitario.
La principal responsabilidad de la JUNASA es administrar el Seguro de Salud. Esta junta está integrada por dos miembros del MSP, un miembro del Ministerio de Economía y Finanzas, un miembro del BPS y representantes de organizaciones de usuarios, trabajadores y prestadores integrales de salud. La JUNASA da seguimiento a los llamados Contratos de Gestión que los prestadores de salud firman con el MSP. En ellos se definen las prestaciones que habrá de recibir la población cubierta, los mecanismos de pago y las metas asistenciales. La JUNASA también emite las órdenes de pago del FONASA, que es administrado por el BPS.
El control que ejerce el MSP sobre el resto del sector privado, incluyendo las empresas que ofrecen atención prepagada (especialmente los seguros parciales) y las que la brindan sobre la base de pagos de bolsillo, es mucho menor.
Desde 1987 la administración de los establecimientos de salud del MSP quedó en manos de ASSE, separando las funciones asistencial y normativa del MSP como un medio para reforzar la descentralización. ASSE es quien regula el funcionamiento de los establecimientos propiedad del Estado. Sin embargo, no existe una reglamentación ni una regulación explícitas sobre la forma en que deben funcionar o sobre la calidad de la atención que deben brindar los establecimientos públicos. Si bien se cuenta con un sistema de acreditación de los mismos, este proceso aún no es obligatorio.
Además del JUNASA existen las llamadas Comisiones Honorarias, supervisadas por el MSP, que cumplen con múltiples funciones asociadas a actividades o padecimientos específicos (TB, cáncer).
La DIGESE, además de apoyar administrativa y financieramente al MSP, está encargada de la vigilancia epidemiológica y la regulación sanitaria. La Unidad de Vigilancia en Salud Pública (UVISAP) de la División de Epidemiología de la DIGESA, es el organismo responsable de recopilar y difundir información sobre los factores de riesgo para la salud de la población. La vigilancia comprende tanto las enfermedades transmisibles como las no transmisibles, los factores de riesgo y otras condiciones de interés para la salud pública.
¿Quién vigila las actividades que impactan la salud?
La regulación sanitaria de los servicios de salud, la tecnología para la salud y los medicamentos y otros insumos son responsabilidad también de la DIGESE. Esta dirección también se encarga de regular todos aquellos productos y servicios que pueden tener un impacto en la salud. Estas actividades las desarrolla a través de sus 19 direcciones departamentales.
¿Quién evalúa?
Si bien se han realizado numerosos estudios y análisis relativos al funcionamiento del sistema de salud uruguayo, no existe en Uruguay ninguna institución pública o privada expresamente dedicada a la evaluación del desempeño del SNIS. Los Contratos de Gestión suscritos entre la JUNASA y los prestadores integrales del SNIS, sin embargo, incluyen artículos que buscan promover un mejor acceso a los servicios y una mejora continua de la calidad. En teoría debería monitorizarse el cumplimiento de estos compromisos.
Voz de los usuarios
¿Cómo participan los ciudadanos en la gestión y evaluación del sistema?
Uno de los aspectos más interesantes del actual proceso de reforma del sistema de salud uruguayo es el papel asignado a la participación de los actores clave, especialmente los usuarios, en la gestión de los servicios de salud. De hecho, la JUNASA y la ASSE cuentan con representantes de los trabajadores, los empresarios y los usuarios.
Otras instancias de participación ciudadana puestas en marcha en 2005 son la Comisión de Bioética y Calidad Integral de la Atención a la Salud, el Consejo Consultivo de Salud para los Cambios y las comisiones de participación que, de acuerdo con el esquema puesto en marcha recientemente, deben instalarse en los centros de salud del MSP y las policlínicas de los municipios. El Consejo Consultivo estuvo encargado de la organización de tres grupos de trabajo en los que se discutieron aspectos centrales de la reforma del sistema de salud: a) el Seguro Nacional de Salud, b) el cambio en el modelo de atención y c) el estatuto de los trabajadores de la salud.
Desde 1992 existe la Asociación de Usuarios del Sistema de Salud (ADUSS), cuyo objetivo es brindar apoyo a los usuarios en la realización de trámites o denuncias ante el MSP. Más recientemente surgió el Movimiento Nacional de Usuarios que poco a poco ha conseguido colocarse como representante de los usuarios ante las diferentes instancias del sistema de salud, disputándole a la ADUSS el papel de auténticos voceros de los usuarios.
De acuerdo con los cambios introducidos con la creación del SNIS, en cada una de las IAMC debe haber un órgano asesor y consultivo en el cual participan dos representantes de los usuarios junto con igual número de representantes de los trabajadores y la empresa.
Recientemente el MSP empezó a promover la realización de encuentros de las comisiones de usuarios a nivel departamental con el fin de consolidar los mecanismos de participación ciudadana.
Asimismo, en diversos niveles de decisión del MSP se ha introducido la participación de representantes del Sindicato Médico del Uruguay, la UDELAR, las IAMC y los trabajadores de la salud.
¿Cómo perciben los usuarios la calidad de la atención a la salud?
Por ley, la satisfacción de los usuarios con los servicios ofrecidos por las instancias prestadoras de servicios debe medirse a través de encuestas por lo menos una vez al año. Estas encuestas deben recoger información sobre el trato recibido, el cumplimiento de los tiempos de espera, la puntualidad de los profesionales y técnicos, y la calidad de la atención. Aunque existe poco acceso a esta información, el MSP reporta que con las modificaciones introducidas por la reforma del SNIS, los tiempos de espera para recibir atención se han reducido considerablemente, tanto para la consulta general como para la atención especializada.
Por lo que se refiere a la satisfacción general de los usuarios con los servicios recibidos, los resultados de encuestas realizadas por cinco instituciones prestadores indican que 51% de la población se manifiesta muy satisfecha contra 22% que se dice insatisfecha.
Innovaciones
¿Qué innovaciones recientes se han implementado?
La reforma al sistema de salud se sostiene en tres pilares, uno organizacional, otro financiero y otro más de modelo de atención
Desde el punto de vista organizacional, la reforma profundizó la separación de las funciones del sistema de salud, fortaleciendo la rectoría y articulando el financiamiento.
La reforma dio inicio con la implementación del SNIS, cuya misión es articular a los prestadores públicos y privados de servicios de salud y constituir un Seguro Nacional de Salud financiado con recursos de un fondo que pretende reunir todos los recursos destinados a la salud, el FONASA.
El primer año de implementación del SNIS se presentaron modificaciones en el número de personas cubiertas por los diversos prestadores. El número de personas cubiertas por la ASSE disminuyó, mientras que las cifras de personas afiliadas a las IAMC y los seguros parciales aumentaron.
La seguridad social sufrió también un gran cambio al asumir la responsabilidad de administrar el FONASA. La evolución en términos reales de este fondo muestra que los montos recaudados vía los aportes de los contribuyentes a la seguridad social se han estado incrementando en los últimos años. El mayor incremento se produjo en 2008 con la implementación de la reforma y sus consiguientes cambios en las tasas de aporte y en la cantidad de cotizantes. El principal cambio fue el establecimiento de un impuesto sobre los ingresos de la población cuyo objetivo es promover la equidad en las contribuciones para la atención de la salud.
Por lo que se refiere al modelo de atención a la salud, recientemente se definió una nueva matriz de protección social más acorde con los riesgos y las necesidades de salud de la población uruguaya.
¿Qué impacto han tenido las innovaciones más recientes?
El primer impacto que han tenido las reformas es el incremento del gasto en salud que ha sido consistente desde 2005.6
El incremento del gasto en salud se ha asociado a un descenso del gasto privado. Como porcentaje del gasto total en salud, el gasto privado en Uruguay disminuyó de 49.2% en 2003 a 36,9% en 2008.6
El descenso del gasto privado está asociado también a la disminución de las llamadas tasas moderadoras que como prepago a las IAMC constituyen gastos de bolsillo.
Otro impacto importante es el aumento de la cobertura de atención de la salud. Más de un millón y medio de personas obtuvieron cobertura sanitaria integral por la vía de la seguridad social.
También se han reducido las inequidades asociadas a un acceso segmentado a los servicios públicos y privados de salud, particularmente entre hombres y mujeres, o niños y jóvenes en relación a los adultos, y entre los residentes de Montevideo y el resto del país.
Finalmente, en la última década los valores de los indicadores clásicos: (mortalidad infantil, mortalidad materna y esperanza de vida al nacer) siguieron descendiendo.
¿Cuáles son los retos y perspectivas del sistema de salud?
El principal desafío que enfrenta el sistema uruguayo de salud es extender el aseguramiento a quienes hoy no cuentan con dicho beneficio.
Otro reto relacionado con el cambio de modelo de atención es el fortalecimiento de la planificación de los recursos humanos para la salud de tal manera que se formen los profesionales que exige la transición epidemiológica por la que atraviesa el país.
Declaración de conflicto de intereses: Los autores declararon no tener conflicto de intereses.
Referencias
1. Instituto Nacional de Estadística de Uruguay. Datos socio-demográficos [consultado 2010 agosto 15]. Disponible en: http://www.ine.gub.uy/socio-demograficos/proyecciones2008.asp [ Links ]
2. Presidencia de la República Oriental del Uruguay. Diabetes: en Uruguay el 8.2% de la población padece esta enfermedad [consultado 2010 noviembre 10]. Disponible en: http://www.presidencia.gub.uy/_web/noticias/2008/04/2008040310.htm [ Links ]
3. Sociedad Uruguaya de Hipertensión Arterial. Cuarta Semana de Hipertensión Arterial en Uruguay [consultado 2010 noviembre 10]. Disponible en: http://www.surhta.com/PDF/SUHA%20con%20Prensa%20Dia%20mundial%20de%20la%20HTA.pdf [ Links ]
4. Ministerio de Salud Pública de Uruguay, Cuentas Nacionales de Salud 2005 -2008, documentos de trabajo de Economía de la Salud 04/09 2009 Disponible en http://www.msp.gub.uy/ucjunasa_3872_1.html [ Links ]
5. World Health Organization. World health statistics 2010. Ginebra: WHO, 2010. [ Links ]
6. World Health Organization. National health accounts. Uruguay. [ Links ]
7. Ministerio de Salud Pública, Uruguay. Estadísticas. Mortalidad [consultado 2010 noviembre 10]. Disponible en: http://www.msp.gub.uy/subcategorias_4_1.html [ Links ]
8. Ministerio de Salud Pública de Uruguay. Encuesta Nacional de Factores de Riesgo 2006 [consultado 2010 noviembre 10]. Disponible en: http://www.msp.gub.uy/ucepidemiologia_2894_1.html [ Links ]
9. Ministerio de Salud Pública de Uruguay. Evolución de la mortalidad. Infantil [consultado 2010 noviembre 10]. Disponible en: http://www.msp.gub.uy/uc_3550_1.html [ Links ]
10. Ministerio de Salud Pública de Uruguay. Estudio de Estimación de prevalencia del VIH en población general. Montevideo, Uruguay: MSP, 2008. [ Links ]
11. Facultad de Ciencias Sociales de la UDELAR, Ministerio de Salud Pública de Uruguay, OPS y ONUSIDA. Estudio serológico y comportamental de trabajadores sexuales masculinos y trans. En: Ministerio de Salud Pública de Uruguay. Ciudadanía salud. Acercándonos al conocimiento de dos poblaciones en condiciones de mayor vulnerabilidad para el VIH en Uruguay. Montevideo, Uruguay: MSP, 2009:9-125. [ Links ]
12. Facultad de Ciencias Sociales de la UDELAR, Ministerio de Salud Pública de Uruguay, OPS y ONUSIDA. Estudio serológico y comportamental de hombres que tienen sexo con hombres. En: Ministerio de Salud Pública de Uruguay. Ciudadanía salud. Acercándonos al conocimiento de dos poblaciones en condiciones de mayor vulnerabilidad para el VIH en Uruguay. Montevideo, Uruguay: MSP, 2009:143-203. [ Links ]
13. Ministerio de Salud Pública de Uruguay. Plan Integral de Atención en Salud [consultado 2010 noviembre 10]. Disponible en: http://www.msp.gub.uy/ucjunasa_2227_1.html [ Links ]
14. Ley 17.856 del 20 de Diciembre de 2004, artículo 2º [ Links ]
15. Ministerio de Salud Pública de Uruguay. Logros y desafíos en términos de equidad en salud en Uruguay. Montevideo, Uruguay: MSP, 2010. [ Links ]
16. Muñoz MJ, Fernández-Galeano M, Olester D, Basso-Garrido J. Perfil del sistema de salud de la República Oriental del Uruguay: monitoreo y análisis de los procesos de cambio y reforma. Washington, D.C. OPS, 2009. [ Links ]
 Solicitud de sobretiros:
Solicitud de sobretiros:
Daniel Aran
Correo electrónico: damanter@terra.com.br
Fecha de aceptado: 14 de abril de 2011















