Introducción
La enfermedad tromboembólica venosa (ETV) como trombosis venosa profunda (TVP) y tromboembolismo pulmonar (TP), son importantes causas de mortalidad materna, además se han considerado un problema de salud pública1. La ETV es una enfermedad que incluye las interacciones entre las predisposiciones adquiridas o heredadas a la trombosis y los factores de riesgo de ETV2. Durante la gestación, la TVP es más frecuente en las extremidades inferiores y es responsable del 75 al 80% de los casos de ETV3. En un estudio caso-control realizado en mujeres embarazadas, se observó que la TVP se presentó predominantemente en el miembro inferior izquierdo (78.4%)4. Este fenómeno se puede atribuir a un aumento de la estasis venosa en la pierna izquierda en relación a la compresión de la vena ilíaca común izquierda por la arteria ilíaca común derecha contra la quinta vértebra lumbar, causada por el útero grávido3.
Asimismo, la ETV en el embarazo constituye una causa importante de morbimortalidad materna en los países desarrollados, se presenta con una incidencia de 0.5-2.2 por 1,000 embarazos5. La incidencia de ETV durante la gestación fue de 85/100,000 embarazos en Inglaterra6 y 199 por 100,000 años-mujer en Minnesota Estados Unidos7. Galambosi PJ et al., reportaron que la incidencia de eventos tromboembólicos venosos fueron más altos durante la primera semana postparto, por lo que el riesgo se mantiene en los primeros 180 días aunque disminuye conforme pasa el tiempo8. En México la ETV se ha estimado en más de 500 mil casos por año9. Asimismo, la incidencia de TVP va de un caso por 10,000 adultos jóvenes. En adultos entre 65 a 69 años de edad la incidencia de TVP fue de 1.8 casos por 1,000 habitantes por año y aumenta a 3.1 casos por 1,000 habitantes por año entre 85 y 89 años de edad10.
De la misma forma, diariamente fallecen en el mundo aproximadamente 830 mujeres por complicaciones relacionadas con el embarazo o el parto11. Las principales causas de mortalidad materna reportadas en países desarrollados han sido la enfermedad hipertensiva (16.1%), tromboembolia pulmonar (14.9%) y la hemorragia (13.4%) y para América Latina se ha reportado la enfermedad hipertensiva (25.7%), la hemorragia (20.8%) y el aborto (12.0%)12. Existen estudios donde mencionan que las mujeres embarazadas tienen mayor probabilidad de desarrollar enfermedad tromboembólica en comparación con las mujeres que no se encuentran embarazadas13,14. En México entre 1991-2005 la mortalidad materna hospitalaria registró un descenso de 40.4%, ya que la tasa pasó de 45.3 a 27 por 100,000 nacidos vivos, asimismo el número de muertes maternas disminuyó ya que la tasa se redujo de 34.6 a 25.9 por 100,000 nacidos vivos15.
Patogénesis
Fisiológicamente el embarazo y el puerperio presentan una serie de cambios que aumentan el riesgo de desarrollar TVP, ya que durante el mismo coinciden los tres criterios propuestos por Virchow, que son: 1) Hipercoagulabilidad, la gestación provoca un aumento de los factores de coagulación VII, VIII y X por influencia del estriol placentario, también existe aumento de los niveles de fibrinógeno y de los inhibidores del activador del plasminógeno de tipo I y II, y hay una síntesis reducida de proteína S16. 2) Estasis Venosa, en extremidades inferiores se produce durante el embarazo debido a dos factores: los cambios asociados con el embarazo en la capacitancia venosa y la comprensión de las grandes venas por el útero grávido. Aunque el volumen de sangre y el retorno venoso total están aumentados en el embarazo, la velocidad de flujo lineal en las venas de las extremidades inferiores se reduce debido a la dilatación inducida hormonalmente, lo que lleva a estasia e incompetencia valvular. Estos cambios tempranos son amplificados por la comprensión de la vena cava inferior y de la vena ilíaca por el útero grávido. 3) Daño endotelial, el parto produce lesión vascular y cambios en la superficie uteroplacentaria, lo que probablemente contribuye al aumento del riesgo de ETV en el postparto inmediato. La cesárea puede aumentar aun más las lesiones de la íntima vascular y amplificar este fenómeno17.
Inflamación
Se conoce que la inflamación desempeña un papel importante en los procesos inflamatorios de varias enfermedades, además que son factores de riesgo para TVP. Las células inflamatorias como neutrófilos, linfocitos, monocitos, macrófagos, citocinas proinflamatorias y plaquetas activadas intervienen en este proceso18.
Los neutrófilos son el primer tipo de célula inmune que responde y llega al sitio de la infección, en el proceso inflamatorio se lleva a cabo una producción y liberación de estructuras en forma de redes, llamadas trampas extracelulares de neutrófilos (TEN), compuestas por ADN, histonas y otras proteínas antimicrobianas, en respuesta a la presencia de microorganismos patógenos19. Fuchs TA et al., observaron que las TEN estimulan la adhesión plaquetaria y la coagulación, además que las TEN interactúan con el endotelio, las plaquetas y los factores de coagulación y pueden influir en la trombólisis20. Además las TEN podrían tener una interacción principal entre la inflamación y la trombosis debido a que las TEN proporcionan un andamio que brinda estabilidad a los trombos.
En un estudio realizado en 2010 por Fuchs TA et al., se demostró que las TEN no sólo aportan un andamio sino también estímulos que permiten la activación, adhesión y agregación de plaquetas, adhesión de glóbulos rojos y de proteínas plasmáticas implicadas en la estabilidad del trombo, como son la fibronectina, el fibrinógeno y el factor de Von Willebrand21.
Factores de riesgo
Durante la gestación y el parto diversos factores podrían contribuir a incrementar el riesgo de la formación de trombosis, existen factores que predisponen a la ETV como son: el incremento de la edad materna, obesidad, parto por cesárea, inmovilización por amenaza de aborto, amenaza de parto prematuro, deshidratación por hiperémesis, enfermedades cardíacas, historia de trombosis22,23 y trombofilia; en el Cuadro I se describen otros factores de riesgo que pueden estar relacionados a la ETV24.
Tabla 1: Factores de riesgo para enfermedad tromboembólica venosa (ETV) en el embarazo.
| Factores de riesgo para ETV | *RM Ajustado | IC 95% |
|---|---|---|
| Previo ETV | 24.8 | 17.1 – 36.0 |
| Inmovilidad | 7.7 | 3.2 – 19 |
| si combinada con IMC ≥ 25 | 62 | |
| IMC > 30 | 5.3 | 2.1 – 13.5 |
| Fumar | 2.7 | 1.5 – 4.9 |
| Aumento de peso > 21 kg (vs 7- 21 kg) | 1.6 | 1.1 – 2.6 |
| Parto > 1 | 1.5 | 1.1 – 1.9 |
| Edad > 35 y | 1.3 | 1.0 – 1.7 |
| Preeclampsia | 3.1 | 1.8 – 5.3 |
| Preeclampsia con restricción de crecimiento fetal | 5.8 | 2.1 – 16 |
| Técnicas de reproducción asistidas | 4.3 | 2.0 – 9.4 |
| Embarazo gemelar | 2.6 | 1.1 – 6.2 |
| Hemorragia ante-parto | 2.3 | 1.8 – 2.8 |
| Hemorragia post-parto | 4.1 | 2.3 – 7.3 |
| Sección de cesárea | 3.6 | 3.0 – 4.3 |
| Condición médica como lupus eritematoso, enfermedad del corazón, anemia, infección activa, o venas varicosas | 2.0 – 8.7 | |
| Transfusión de sangre | 7.6 | 6.2 – 9.4 |
*RM= Razón de Momios. Tomado de James AH. Arterioscler Thromb Vasc Biol. 2009;29(3):326-31.
Trombofilia
Las trombofilias se relacionan con la morbilidad y mortalidad materno-fetal, que se encuentran asociadas a eventos tromboembólicos venosos y arteriales en el período grávido puerperal, asimismo diferentes investigaciones hacen mención que la trombofilia aumenta el riesgo de tromboembolismo venoso y también la trombofilia se relaciona a eventos adversos en el embarazo como son la pérdida del embarazo, la preeclampsia, el desprendimiento de la placenta y la restricción del crecimiento intrauterino25.
Un estudio de cohorte en Canadá que incluyó mujeres embarazadas, encontró una incidencia de TVP de 12.1, asimismo observó que las mujeres embarazadas con TVP tuvieron mayor probabilidad de presentar trombofilia (RM = 15.4; IC95% 10.8-22.0)26, en otro estudio James AH et al. reportaron una RM = 51.8 (IC95% 38.7-69.2) para trombofilia33. De igual manera otras investigaciones mencionan que la trombofilia se encuentra presente entre el 20 y 50% de las mujeres que experimentan ETV durante el embarazo y el período post-parto27,28. Asimismo existe asociación entre ETV y efectos adversos en el embarazo, en una revisión sistemática llevada a cabo por Robertson L et al., encontraron que las mujeres con trombofilia tienen mayor probabilidad de desarrollar ETV y complicaciones durante el embarazo, además propusieron el riesgo absoluto de ETV asignado por tipo de la trombofilia que se presenta en el Cuadro II 29.
Tabla 2: Riesgo de enfermedad tromboembólica venosa (ETV) conferido por tipo de trombofilia.
| Trombofilia | *RM (IC 95%) |
|---|---|
| Factor V Leiden– homocigosidad | 34.40 (9.86, 120.05) |
| Factor V Leiden– heterocigosidad | 8.32 (5.44, 12.70) |
| Mutación del gen de protrombina-homocigosidad | 26.36 (1.24, 559.29) |
| Mutación del gen de protrombina-heterocigosidad | 6.80 (2.46, 18.77) |
| Deficiencia de proteína C | 4.76 (2.15, 10.57) |
| Deficiencia de Proteína S | 2.19 (1.48, 6.00) |
| Deficiencia de antitrombina | 4.76 (2.15, 10.57) |
*RM= Razón de Momios. Tomado de James AH. Arterioscler Thromb Vasc Biol. 2009;29(3):326-31.
Obesidad
La presencia de obesidad es otro factor de riesgo importante de tromboembolismo venoso en el embarazo y el puerperio y el riesgo aumenta a medida que incrementa el índice de masa corporal (IMC)30,31. En un estudio en Dinamarca se encontró que la obesidad (IMC > 30 kg/m2) fue asociada con el riesgo de incrementar ETV durante el embarazo y el puerperio (RM = 5.3; IC95% 2.1-13.5)32. De igual modo James AH et al., encontraron que la presencia de obesidad aumenta el riesgo de ETV en el embarazo (RM = 4.4; IC95% 3.4-5.7)33.
Otros factores de riesgo
Por otra parte, otras condiciones médicas que aumentan el riesgo de ETV son enfermedades del corazón, lupus eritematoso sistémico, anemia, diabetes, hipertensión arterial inducida por el embarazo o preeclampsia34, tabaquismo23, multiparidad, ETV previa, infecciones, cesárea, hemorragia obstétrica, restricción del crecimiento intrauterino, muerte fetal, hiperémesis y hospitalización35. Abbasi N et al., encontraron que la edad materna mayor a 25 años, tabaquismo, trombofilia, enfermedad cardiovascular, hipertensión, obesidad, hemorragia postparto y transfusión sanguínea fueron asociados a ETV36.
Durante el período entre 2000 y 2001 de 9,058,162 ingresos por embarazo y 73,834 admisiones postparto, se identificaron factores de riesgo asociados a ETV que incluyen: lupus (OR = 8.7; IC95% 5.8-13.0), diabetes (OR = 2.0; IC95% 1.4-2.7), tabaquismo (OR = 1.7; IC95% 1.4-2.1), hipertensión (OR = 1.8; IC95% 1.4-2.3) y enfermedades del corazón (OR = 7.1; IC95% 6.2-8.3)33.
Diagnóstico
En la actualidad no existe una escala clínica validada para mujeres embarazadas para el diagnóstico de TP37. En un estudio retrospectivo se obtuvo alta sensibilidad y especificidad de los criterios de la escala de Wells modificados en gestantes, pero se requiere mayor investigación38. También se ha propuesto la regla LEFt de predicción de TVP, que combina síntomas en pierna izquierda (left, L), diferencia de la pantorrilla > 2cm respecto a la contralateral (edema, E) y presentación en el primer trimestre (first trimester, Ft). Si no se cumple ninguno de los criterios LEFt la probabilidad de TVP es muy baja.
El dímero D se eleva fisiológicamente en el curso del embarazo y supera con frecuencia el valor de corte diagnóstico, con una menor especificidad de la prueba, por lo que es controvertido. Por lo contrario otros autores obtuvieron un valor predictivo negativo para TVP del 100% en gestantes en primer y segundo trimestre, con una prueba de aglutinación altamente específica, aunque faltan estudios prospectivos amplios que lo validen39.
Recomendaciones de las guías clínicas
En 2011, la American Thoracic Society (ATS) y la Society of Thoracic Radiology (STR) elaboraron conjuntamente una guía de práctica clínica para evaluar la sospecha de TP en el embarazo (Figura 1).
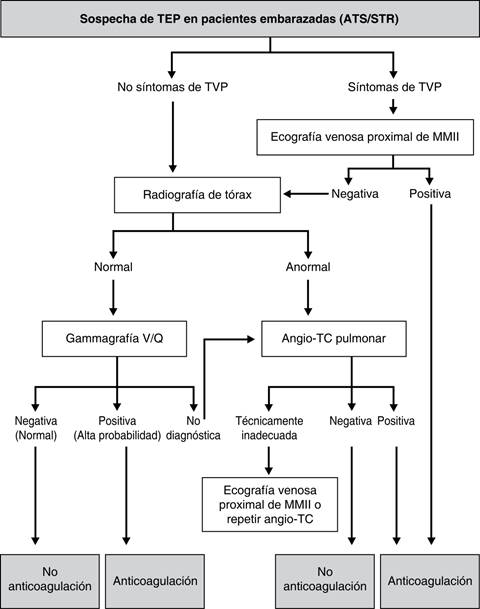
Figura 1: Algoritmo de la guía clínica de la American Thoracic Society (ATS) y de la Society of Thoracic Radiology (STR). MMII: miembros inferiores; TEP: tromboembolia pulmonar; TVP: trombosis venosa profunda.
No recomiendan el uso del Dímero D; indican una radiografía de tórax a toda embarazada con sospecha de TP y una ecografía venosa de compresión de MMI sólo en caso de síntomas de TVP. Sin embargo en la guía de la ESC de 2014 y en la normativa de la SEPAR 2013 (Figura 2) la prueba de imagen de primera línea en el embarazo es la ecografía venosa de compresión de MMII, incluso en ausencia de síntomas de las piernas. Por otro lado, todas las guías coinciden en emplear gammagrafía si la radiografía de tórax es normal y no hay TVP, para evitar radiación mamaria. La angio-TC debe considerarse si la radiografía es anormal, no se dispone fácilmente de gammagrafía o no es diagnosticada y se decide seguir estudiando40.
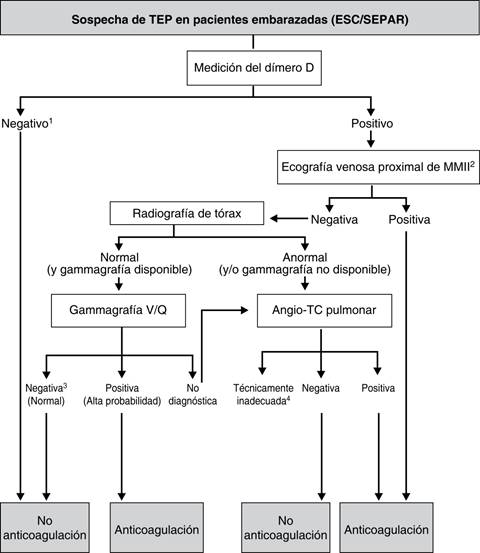
1La guía de la ESC emplea el dímero D (IIbC), y la normativa SEPAR directamente realiza ecografía de MMII (no hace mención al dímero D).
2La ecografía venosa de MMII es la prueba de imagen de primera línea independientemente de la existencia o no de síntomas en piernas.
3La ecografía venosa de MMII es la prueba de imagen de primera línea independientemente de la existencia o no de síntomas en piernas.
Figura 2: Algoritmo basado en las recomendaciones de la European Society of Cardiology (ESC) de 2014 y la normativa de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) de 2013. DD: dímero D; MMII: miembros inferiores; TEP: tromboembolia pulmonar.
Tromboprofilaxis
En toda paciente gestante se debe realizar al inicio de la gestación una evaluación clínica del riesgo trombótico. Actualmente se han realizado investigaciones sobre ETV durante el embarazo y se han propuesto recomendaciones sobre la prevención y el tratamiento farmacológico41,42. Para el tratamiento farmacológico se usan diferentes fármacos anticoagulantes, pero los de mayor recomendación durante la gestación son la heparina de bajo peso molecular (HBPM) y heparina no fraccionada (HNF). Middeldorp S. reportó que la HBPM en dosis terapéuticas es el tratamiento de elección durante la gestación43.
En una revisión sistemática se incluyeron 64 estudios con mujeres embarazadas donde se evaluó la seguridad y eficacia de la HBPM para la tromboprofilaxis y el tratamiento de ETV en el embarazo, dentro de los principales resultados se encontró que en 15 estudios, el tratamiento para ETV fue el uso de la HBPM, estas mujeres fueron tratadas con enoxaparina, dalteparina y nadroparina. La HBPM se administró dos veces al día en 153 casos44. Asimismo en la misma revisión sistemática se reportó el uso de la HBPM en dosis tromboprofilácticas, por lo que se concluye que el uso de la HBPM durante el embarazo es seguro y efectivo para tratar y prevenir la trombosis en el embarazo44.
Por otra parte, en una revisión sistemática donde el objetivo fue determinar los efectos de la tromboprofilaxis en mujeres embarazadas o que hubieran tenido un parto reciente con mayor probabilidad de ETV, se concluyó que no hay estudios aleatorizados suficientes sobre los cuales basar las recomendaciones para la tromboprofilaxis durante el embarazo y el período postnatal temprano45,46. Asimismo en un estudio donde se evaluó el riesgo de ETV y las prácticas de tromboprofilaxis se reportó que del total de los pacientes que presentaban algún riesgo, sólo el 22.2% siguieron las medidas tromboprofilácticas adecuadas, asimismo el 78.0% quedó desprotegido debido a que en el 58.8% las medidas fueron inadecuadas y en el 18.8% no hubo medidas profilácticas, por lo que es indispensable la implementación de las recomendaciones para tromboprofilaxis e iniciar estrategias que involucren al personal médico para disminuir la ETV47.
Recomendaciones
Existen guías que resumen información disponible y de calidad con el objetivo de proporcionar enfoques prácticos para el diagnóstico, prevención y tratamiento de la ETV en el embarazo, una de ellas es la propuesta por Chan WS et al., 201448, la cual proporciona un enfoque basado en la evidencia reciente de la información para el diagnóstico, tratamiento y tromboprofilaxis de la ETV en el embarazo y el postparto. Dentro de las recomendaciones importantes podemos mencionar el uso de la HBPM que es el agente farmacológico preferido sobre la heparina no fraccionada para el tratamiento de la tromboembolia venosa en el embarazo. La HBPM puede ser administrada una o dos veces al día dependiendo del agente seleccionado. Los recuentos basales de plaquetas deben tomarse y repetirse una semana después para detectar la trombocitopenia inducida por heparina48.
Asimismo existe otra guía que proporciona orientación clínica práctica sobre la prevención y tratamiento de la ETV asociado a la gestación de acuerdo a la información actual disponible. Algunos puntos importantes que se deben considerar es que la HBPM es el anticoagulante seguro para las mujeres embarazadas con ETV aguda49. Tratamiento extendido: la terapia anticoagulante para el tratamiento de ETV durante la gestación debe continuarse durante todo el embarazo y por lo menos seis semanas después del parto con una duración mínima de tres meses49.











 nueva página del texto (beta)
nueva página del texto (beta)


