ANTECEDENTES
En 1992 la Organización Mundial de la Salud (OMS) aprobó el Índice Internacional de Síntomas Prostáticos (American Urological Association Symptom Index, International Prostate Symptom Score, AUA-SI/IPSS por sus siglas en inglés), como una herramienta validada para la evaluación clínica de pacientes con síntomas del tracto urinario inferior, originado por crecimiento prostático obstructivo. El IPSS fue diseñado como un cuestionario sencillo, autoaplicable, con la finalidad de utilizarse, incluso, en clínicas de atención primaria.1
Esta herramienta ha demostrado su utilidad en la evaluación de los síntomas del tracto urinario inferior, en pacientes capaces de comprender y contestar por sí mismos los aspectos que el cuestionario evalúa. Así pues, el IPSS demostró superioridad al evaluar los síntomas del tracto urinario inferior versus otras escalas previamente utilizadas, como el Índice de Síntomas de Boyarsky o la Escala de Madsen-Iversen.2
El IPSS representa una herramienta que intenta convertir los síntomas subjetivos en números objetivos para que puedan cuantificarse. Los resultados del IPSS entre los individuos no son comparables, debido a las diferencias en la comprensión de los síntomas que evalúan las preguntas. La verdadera utilidad del IPSS consiste en evaluar los cambios en la severidad de los síntomas y la efectividad del tratamiento.3
Se ha demostrado que los pacientes con baja escolaridad experimentan mayores dificultades para responder el IPSS, por lo que se requiere un nivel mínimo de lectura de 6 (de acuerdo con los estándares norteamericanos) para responderlo.4 Sin embargo, existen múltiples poblaciones, especialmente en países en vías de industrialización, donde el IPSS resulta una herramienta complicada y confusa para los pacientes, incluso difícil de completar, con lo que se obtienen resultados poco confiables. Cuando el clínico pretende aferrarse a esta herramienta, puede llegar a forzar o coaccionar las respuestas.
Algunos factores como: escasa alfabetización-escolaridad o incapacidad de comprender el cuestionario (ya sea por deficiencias visuales, auditivas, intelectuales o lingüísticas) limitan la confiabilidad del IPSS como herramienta de evaluación clínica, pues el paciente continuamente pregunta al médico acerca de una explicación más amplia del cuestionario, lo que puede sesgar la confiabilidad de las respuestas.5 La repercusión de la traducción de las preguntas, del idioma inglés al español, cuando se realiza de manera literal y no ajustada o validada al contexto del objeto de estudio, representa un factor a considerar al momento de utilizar una escala en otro idioma.6
Para contrarrestar las limitantes del IPSS en ciertas poblaciones, Van der Walt7 desarrolló una escala visual de síntomas prostáticos (VPSS, Visual Prostate Symptom Score, por sus siglas en inglés), que evalúa mediante pictogramas 4 aspectos: 1) frecuencia, 2) nocturia, 3) potencia del chorro urinario y 4) calidad de vida de los pacientes respecto de los síntomas del tracto urinario inferior. El VPSS es simple y fácil de entender, especialmente en la población con limitaciones lingüísticas, académicas, intelectuales o sensoriales. Estudios en países en vías de industrialización de Asia y África, como Namibia o Turquía, demostraron que la mayoría de los pacientes completó el VPSS sin ayuda,8 incluso en menor tiempo que el IPSS.9
El objetivo de este estudio es comparar el Índice Internacional de Síntomas Prostáticos (IPSS) versus la Escala Visual análoga Gea (EVA-GEA) en la población mexicana, con la finalidad de establecer cuál de ellas es más comprensible y permite una mejor clasificación de la severidad de los síntomas del tracto urinario inferior.
MATERIALES Y MÉTODOS
Estudio transversal, descriptivo, comparativo y analítico, efectuado en varones con síntomas de la vía urinaria inferior que acudieron a la consulta externa de la División de Urología del Hospital General Dr. Manuel Gea González, entre marzo y julio de 2016. Se compararon las escalas IPSS (reconocida internacionalmente como la herramienta clínica convencional para valorar la severidad de los síntomas de la vía urinaria inferior, mediante una versión traducida y validada) versus VPSS/Escala Visual Análoga de Síntomas del Tracto Urinario Inferior (EVA-STUI®, a la que en adelante nos referiremos como EVA-GEA o Escala GEA), que utiliza como base los síntomas interrogados por el IPSS y los trabajos de Van der Walt, enriqueciéndola con 4 pictogramas nuevos y un diseño más uniforme y amigable, también para evaluar los síntomas del tracto urinario inferior, con la intención de proponerla como una escala innovadora. Los resultados fueron registrados por los residentes del servicio de Urología del hospital. La Escala Visual Análoga Gea (EVA-GEA) fue desarrollada en conjunto con el servicio de Foniatría de nuestra institución y un diseñador gráfico certificado, quienes aportaron ideas y conceptos fundamentales para hacerla más simple de comprender y asertiva para el paciente.
La escala IPSS consiste en un cuestionario de 7 preguntas que valoran la mecánica miccional del individuo, enfocándose en síntomas de vaciamiento o almacenamiento y una octava pregunta que evalúa la repercusión de dichos síntomas con la calidad de vida. La recomendación de los autores es que la escala debiera ser auto-aplicada por el paciente, siempre que sea posible, aunque cuando por alguna limitante no se consigue que éste responda por sí mismo, se acepta efectuar la escala mediante una entrevista; sin embargo, no se encuentra del todo claro hasta qué punto pudiera sesgar las respuestas10 (Cuadro 1).
Cuadro 1 Escala de síntomas de hiperplasia prostática benigna (HPB) de la AUA.9
| IPSS | Ninguna | Menos de 1 de cada 5 | Menos de la mitad de las veces | Aproximadamente la mitad de las veces | Más de la mitad de las veces | Casi Siempre | Total |
|---|---|---|---|---|---|---|---|
| 1. Durante el último mes, ¿cuántas veces ha tenido la sensación de no vaciar completamente la vejiga después de orinar? | 0 | 1 | 2 | 3 | 4 | 5 | |
| 2. Durante el último mes, ¿cuántas veces ha tenido que volver a orinar en menos de dos horas después de haber orinado? | 0 | 1 | 2 | 3 | 4 | 5 | |
| 3. Durante el último mes, ¿cuántas veces ha notado que al orinar, el chorro se detuviera y volviera a comenzar de nuevo varias veces? | 0 | 1 | 2 | 3 | 4 | 5 | |
| 4. Durante el último mes, ¿cuántas veces ha tenido dificultad para aguantarse las ganas de orinar? | 0 | 1 | 2 | 3 | 4 | 5 | |
| 5. Durante el último mes, ¿cuántas veces ha notado que orinara sin fuerza? | 0 | 1 | 2 | 3 | 4 | 5 | |
| 6. Durante el último mes, ¿cuántas veces ha tenido que apretar o hacer fuerza para comenzar a orinar? | 0 | 1 | 2 | 3 | 4 | 5 | |
| Ninguna | 1 vez | 2 veces | 3 veces | 4 veces | 5 veces o más | ||
| 7. Durante el último mes, ¿cuántas veces ha tenido que levantarse a orinar desde que se va a la cama por la noche hasta que se levanta por la mañana? | 0 | 1 | 2 | 3 | 4 | 5 | |
| Cuestionario de calidad de vida | |||||||
| Encantado | Muy satisfecho, Complacido | Más bien Satisfecho | Tan satisfecho como insatisfecho | Más bien insatisfecho | Descontento, muy insatisfecho | Fatal, aterrado | |
| 8. ¿Cómo se sentiría si tuviera que vivir el resto de su vida orinando tal y como lo hace hasta ahora? | 0 | 1 | 2 | 3 | 4 | 5 | 6 |
El cuestionario de síntomas de la AUA contiene 7 preguntas diferentes (traducción validada). El resultado se obtiene sumando las respuestas obtenidas. Se consideran síntomas leves cuando la puntuación total es menor o igual a 7, moderados entre 8 y 19 y severos entre 20 y 35. El índice de calidad de vida es una pregunta única que evalúa la interferencia de los síntomas miccionales con la vida de los pacientes.
Se propone el uso de una escala visual análoga (EVA-GEA) basada en pictogramas, cuya intención es evaluar los aspectos que el IPSS cuantifica en sus 7 preguntas, trasladándolas a dibujos que incluyen la calidad de vida, buscando establecer preguntas y respuestas más simples, dinámicas y con resultados más fáciles de comprender y evaluar. El Cuadro 2 muestra los pictogramas propuestos y la interpretación de los resultados.
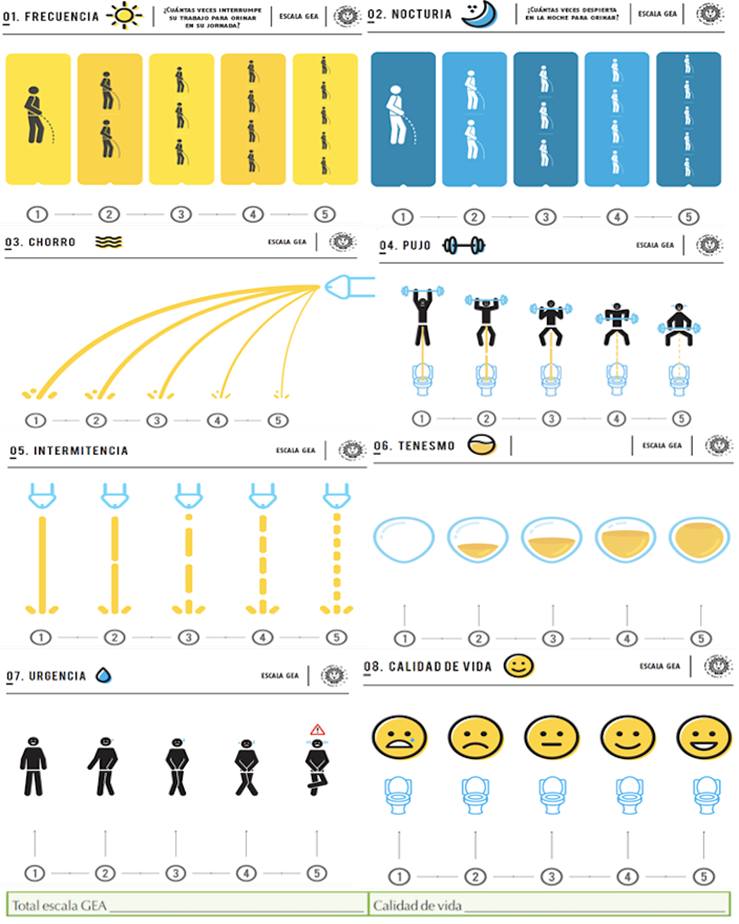
La Escala Visual Análoga Gea (EVA-GEA) propuesta pretende evaluar los síntomas de la vía urinaria inferior de un modo más global. Al igual que el IPSS, evalúa los síntomas expresados en 7 dibujos y un octavo alusivo a la calidad de vida. El resultado se obtiene sumando las respuestas obtenidas, usando siempre números del 1 al 5, con la finalidad de hacerlo más simple de comprender. Se consideran síntomas normales hasta 7, leves cuando la puntuación total es de 8 a 17, moderados entre 18 y 27 y severos igual o mayor de 28. La calidad de vida se evalúa mediante la expresión facial, que expresa la emoción del paciente respecto de su modo de orinar (1= excelente, 2 = buena, 3 = regular, 4 = mala, 5 = pésima).
Cuadro 2 Propuesta de la Escala Visual Análoga Gea (EVA/GEA)
Análisis estadístico
Después de obtener los resultados, se compararon las escalas mediante pruebas las estadísticas: χ² para variables de probabilidad continua, t de Student para estimar la distribución de la media poblacional y la prueba de rangos de Wilcoxon para comparar la mediana de las dos muestras y determinar sus diferencias. El análisis estadístico se llevó a cabo con el programa SPSS (versión 22.0, IBM)
RESULTADOS
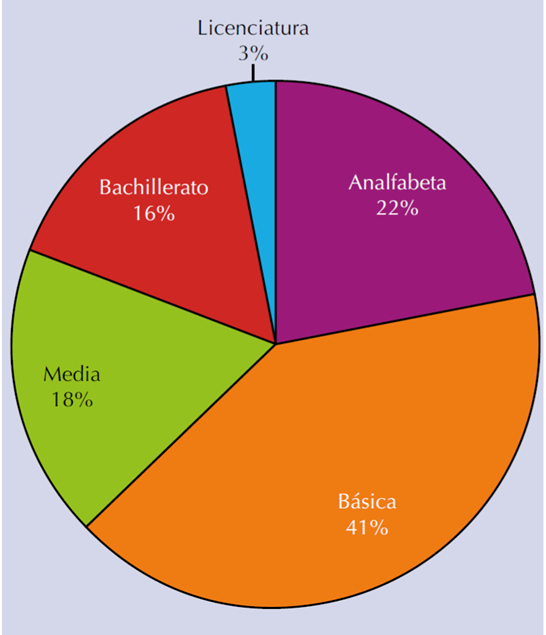
Se registraron 121 pacientes con síntomas del tracto urinario inferior de origen prostático, con edad promedio de 67 años (DS 11). En relación con los aspectos sociodemográficos, se encontraron 80% de pacientes residentes del entorno urbano. En lo referente a escolaridad, 4 de cada 10 contaba con educción básica, 22% se declaró analfabeta, un tercio contaba con educación media o bachillerato y solo 3% refirió tener licenciatura (Figura 1).
En cuanto a la ocupación, 4 de cada 10 se encontraba desempleado al momento del estudio; las principales ocupaciones fueron: obrero o practicante de algún oficio (18%), agricultura y construcción (11%, respectivamente); comerciantes (10%) y empleados (6%). Menos de 4% se desempeñaba como profesionista.
En lo que idioma respecta, 86% hablaba español, 9% alguna lengua indígena como idioma único (mazateco, chinanteco y náhuatl) y 2.5% de los pacientes hablaba ambas lenguas, es decir, el español y su dialecto de origen.
Con la finalidad de conocer el nivel de lectura de los pacientes y relacionarlo con su capacidad para comprender el cuestionario, se les interrogó acerca del número de libros que leían por año: 50% sugirió no leer, 35% leyó de 1 a 3 libros y el resto mencionó 4 o más.
Cuando se evaluó la capacidad para responder ambos cuestionarios, se encontró que 51 (42%) pacientes solicitaron algún tipo de ayuda para responder el IPSS, ya sea por limitaciones visuales, socio-intelectuales o no comprender las preguntas, mientras que 13 (11%) sujetos solicitaron ayuda para responder la EVA-GEA y sólo 3 no completaron el cuestionario por limitación visuointelectual; por tanto, 87% pudo completar la escala, lo que resultó estadísticamente significativo al compararla con el IPSS (ꭓ2 = 11.68, gl = 1, p < 0.05). Figura 2.
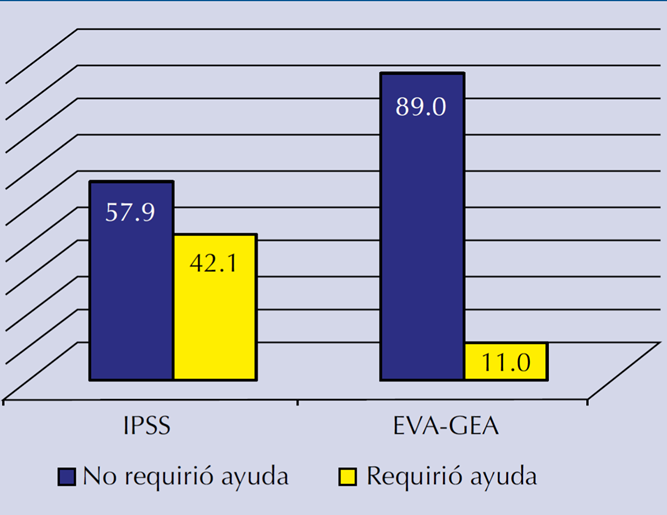
Figura 2 Comparación entre IPSS y EVA-GEA respecto de la capacidad de los pacientes para completar ambos cuestionarios sin solicitar ayuda externa.
Para analizar la posible asociación entre escolaridad y la necesidad de ayuda para responder los cuestionarios, se categorizaron los niveles educativos en dos clases: 1) educación nula y básica y 2) media y superior; en esta recategorización, 6 de cada 10 pacientes tuvo escolaridad nula o básica.
En relación con el IPSS, de los pacientes con escolaridad nula y básica, 46% requirió ayuda para responder el cuestionario, mientras que para la EVA-GEA solo 13% la necesitaron. En los sujetos con escolaridad media y superior, 34% del grupo de IPSS requirió ayuda versus 7% de quienes respondieron el EVA-GEA. De acuerdo con estos resultados, aunque los pacientes con ambos niveles educativos requirieron ayuda para responder el cuestionario, esta necesidad fue menor al efectuar el examen visual; sin embargo, al comparar estas diferencias (ꭓ2), no se encontró asociación entre el grado de escolaridad y requerir ayuda para responder el IPSS (ꭓ2 = 1.841, gl = 1, p > 0.05) o la EVA-GEA (ꭓ2 = 1.126, gl = 1, p > 0.05).
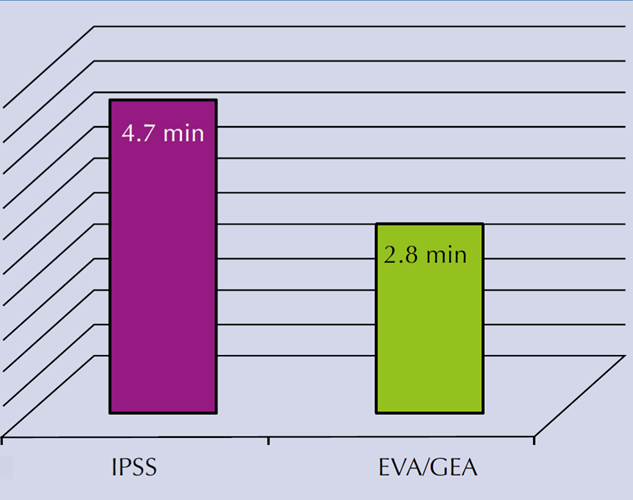
Cuando se evalúo el tiempo promedio para completar el IPSS se registraron 4.7 vs 2.8 minutos del EVA-GEA, sin encontrar significación estadística (t Student 19.64, gl = 118, p < 0.05). Figura 3
Al comparar cada rubro de ambas escalas, se uniformaron las respuestas totales de los pacientes a porcentajes y se encontraron los siguientes resultados:
Tenesmo: la apreciación del síntoma fue similar con ambos cuestionarios; para comprobar esta diferencia estadísticamente, se realizó la prueba t de Student pareada, sin encontrar diferencia estadísticamente significativa (t Student = 0.989, gl = 119, p > 0.05).
Frecuencia: se encontró diferencia estadísticamente significativa , expresando mayor intensidad con EVA-GEA (t Student = -3.319, gl = 119, p < 0.05).
Intermitencia: se encontró apreciación y puntuación similar con ambas escalas (t Student = 113, gl = 118, p > 0.05).
Urgencia: se reportó diferencia estadísticamente significativa con la EVA/GEA (t Student = -5.384, gl = 119, p < 0.05).
Chorro: se observó que la apreciación del síntoma fue mayor con la escala visual análoga (t Student = -5.319, gl = 118, p < 0.05).
Pujo: la EVA/GEA mostró IC95%, lo que sugirió diferencia estadísticamente significativa (t Student= -3.630, gl = 118, p < 0.05).
Nocturia: este síntoma reportó similar apreciación con ambas escalas (t Student=-0.744, gl=118, p > 0.05).
Calidad de vida: la puntuación de ambas escalas fue ligeramente variable (IPSS de 0 a 6 vs EVA-GEA de 1 a 5), por lo que no resultó con significación estadística. Los promedios de puntaje fueron diferentes: IPSS de 3.58 versus EVA-GEA de 2.87. Esta diferencia fue confirmada mediante la prueba t de Student pareada, cuyos resultados indicaron diferencia estadísticamente significativa, es decir, diferente apreciación de la calidad de vida en uno y otro cuestionario (t Student = 6.375, gl = 118, p<0.05).
Las puntuaciones globales obtenidas con ambos cuestionarios permitieron clasificar a los pacientes de la siguiente manera: quienes realizaron el IPSS: 20% tuvo síntomas leves, 44% moderados y 36% severos; por su parte, los pacientes que respondieron la EVA-GEA, que incluye puntajes que denotan normalidad fueron 1.5%; además, 39% leves, 45.5% moderados y 14% severos.
Puesto que ambas escalas se evalúan mediante puntajes, la diferencia entre categorías de uno y otro grupo se comparó estadísticamente con la prueba de Wilcoxon, con IC95%, cuyos resultados indicaron diferencia estadística (Z = -7.299 ;0.05)
DISCUSIÓN
Es importante contar con una herramienta clínica confiable para la obtención de información respecto de los síntomas del paciente, pues de ella depende establecer el diagnóstico certero, clasificar la severidad de la enfermedad e indicar el tratamiento oportuno, que en ocasiones puede llegar a ser urgente.
El estudio de Johnson y su grupo,11 quienes aplicaron dos veces el IPSS (primero autoaplicado por el paciente y después por el médico), reportó discrepancia entre las respuestas, que resultan inversamente proporcionales al nivel de estudio de los pacientes. Esta diferencia suele ser mayor en preguntas como frecuencia, urgencia, o ambas. La investigación de Netto demostró que 58% de los pacientes con menos de 9 años de escolaridad ofrecen respuestas discrepantes en 4 puntos o más.12 Asimismo, es importante recordar la repercusión de la autoaplicación del IPSS y cuando el médico la aplica en ciertos pacientes.13
Con base en nuestros resultados, observamos que en ocasiones los pacientes subestiman, incluso sobreestiman, la severidad de los síntomas, en especial cuando no entienden lo que se está evaluando. El 46% de la población (1 de cada 2 pacientes) solicita ayuda para completar el IPSS, ya sea pidiendo una mejor explicación del cuestionamiento a su acompañante o al médico, lo que en ocasiones interfiere con la objetividad de la prueba y resulta en sesgo para la respuesta.
Van der Walt y sus colaboradores utilizaron una escala visual análoga de síntomas urinarios en 96 pacientes sudafricanos y encontraron que 53% fue capaz de completar el IPSS versus 82% que respondió su escala visual. Al realizar la comparación entre los grupos con educación básica y superior, nuevamente se observó que la mayoría de los pacientes del grupo con mayor nivel educativo respondió por sí mismos ambas escalas, dato similar a nuestros resultados. Al inicio de nuestra investigación, de forma experimental se empleó la escala de Van der Walt; sin embargo, no tuvo mayor utilidad, debido a que sólo evalúa 3/7 síntomas urinarios y la calidad de vida, lo que resultó confuso en varios casos al responder el cuestionario con los pictogramas.
La experiencia con el uso de otras escalas visuales análogas de síntomas urinarios se ha descrito en pocas series con resultados similares. Por ejemplo, Park y su grupo14 publicaron en 2014 una escala equivalente en la población coreana y encontraron que 77.9% de esa población respondió el IPSS sin ayuda en comparación con el 91.3% que pudo completar la escala visual sin ayuda, lo que sugiere percepción similar de los síntomas obstructivos e irritativos con ambas pruebas.
Los pacientes de este estudio respondieron en menor tiempo y de forma más decidida nuestra escala visual, incluso disminuyó en 40% (108 segundos más rápido), lo que demuestra una mejor comprensión del síntoma evaluado y, en consecuencia, una respuesta más rápida y efectiva. Heyns y sus colaboradores obtuvieron resultados similares al evaluar 100 hombres africanos en Namibia, pues los pacientes completaron el IPSS en 278 segundos versus 124 segundos de su escala visual.
Después de comparar la puntuación de ambas escalas se observaron mejores resultados con la EVA-GEA. Estos datos señalan que el paciente define con mayor claridad la puntuación que otorga a cada uno de los síntomas, incluso puede tener importantes implicaciones al comprender con mayor claridad la severidad de los síntomas.
Limitaciones del estudio
Se requiere una muestra mayor de pacientes, con poblaciones distintas, para evaluar y comparar la utilidad de la escala EVA-GEA y su potencial en la percepción de los síntomas del tracto urinario inferior. El desarrollo de un pictograma óptimo, que describa completamente cada síntoma y sea universalmente comprendido es un proceso complejo; para algunos pacientes evaluar la nocturia o la frecuencia mediante dibujos parece redundante, cuando quizá pueden responder una pregunta más simple, sin necesidad de observar el dibujo. Conforme aumente la experiencia en el uso de la escala, tendrá que ir perfeccionándose, depurando elementos innecesarios y agregando nuevos que la optimicen.
CONCLUSIONES
La Escala Visual Análoga Gea (EVA-GEA) es un prototipo en proceso de validación en pacientes con síntomas del tracto urinario inferior, que pude utilizarse como alternativa al IPSS en la evaluación clínica de ciertos casos, especialmente en quienes tienen limitaciones visuales, lingüísticas o alfabéticas.
El IPSS es una herramienta complicada para la mayoría de los pacientes, lo que sugiere un problema evidente en nuestra población: la mala comprensión de la información médica. Con base en nuestra experiencia, y la de otros autores, la Escala Visual Análoga GEA no es inferior al IPSS y, en algunos aspectos puede estar por encima especialmente en poblaciones seleccionadas.
La Escala Visual Análoga GEA® se propone como una alternativa innovadora en la evaluación de síntomas urinarios de la vía inferior en pacientes seleccionados.











 nueva página del texto (beta)
nueva página del texto (beta)